Все о сахарном диабете
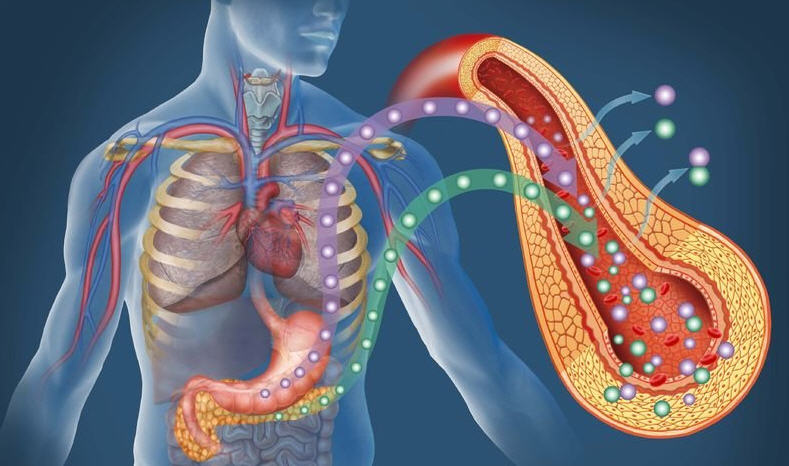
Сегодня речь пойдет: Все о сахарном диабете
Всё о сахарном диабете, диагностика, лечение, профилактика
Заболевание обусловленное недостаточностью инсулина, нарушение обмена углеводов с повышенным количеством глюкозы, принято называть сахарным диабетом. Если верить истории, то про сахарный диабет было упомянуто еще в третьем веке до нашей эры.
Наверняка с сахарным диабетом были знакомы и врачи средневековой Европы, Рима, Греции и Древнего Египта. Описывали сахарный диабет примерно так - "это заболевание более распространено у женщин и в меньшей степени у мужчин, заболевание растворяющее плоть и конечности в мочу..." В те далекие времена большая часть заболевших людей умирали, особенно инсулинозависимые диабетики, то есть диабетики относящиеся к первому типу ИЗСД.
Несахарный диабет
Заболевание обусловлено абсолютной или относительной недостаточностью антидиуретического гормона (вазопрессина) и характеризуется повышением мочеиспускания (полиурия) и появлением жажды (полидипсия).
Сахарный диабет
Сахарный диабет – это хроническое заболевание, для которого характерно нарушение метаболизма в первую очередь углеводов (а именно глюкозы), а также жиров. В меньшей степени белков.
Данный тип диабета связан с дефицитом инсулина, поэтому он называется инсулинозависимым (ИЗСД). Поврежденная поджелудочная железа не может справляться со своими обязанностями: она либо вообще не вырабатывает инсулин, либо вырабатывает его в таких скудных количествах, что он не может переработать даже минимальный объем поступающей глюкозы, в результате чего возникает повышение уровня глюкозы в крови. Больные могут иметь любой возраст, но чаще им до 30 лет, они обычно худые и, как правило , отмечают внезапное появление признаков и симптомов. Людям с данным типом диабета приходится дополнительно вводить инсулин для предотвращения кетоацидоза (повышенное содержание кетоновых тел в моче) и для поддержания жизни.
Данный тип диабета называется инсулиннезависимым (ИНСД), так как при нем вырабатывается достаточное количество инсулина, иногда даже в больших количествах, но он может быть совершенно бесполезен, потому что ткани теряют к нему чувствительность.
Этот диагноз ставится больным обычно старше 30 лет. Они тучные и с относительно не многими классическими симптомами. У них нет склонности к кетоацидозу, за исключением периодов стресса. Они не зависимы от экзогенного инсулина. Для лечения используются таблетированные препараты, снижающие резистентность (устойчивость) клеток к инсулину или препараты, стимулирующие поджелудочную железу к секреции инсулина.
Непереносимость глюкозы наступает или обнаруживается во время беременности.
Другие типы сахарного диабета и нарушения толерантности к глюкозе:
Вторичные, после:
заболеваний поджелудочной железы (хронический панкреатит, муковисцидоз, гемохроматоз, панкреатектомия);
эндокринопатий (акромегалия, синдром Кушинга, первичный альдостеронизм, глюкагонома, феохромоцитома);
применения лекарственных препаратов и химических веществ (некоторые гипотензивные средства, тиазид-содержащие диуретики, глюкокортикоиды. Эстроген-содержащие препараты. Психотропные средства, катехоломины).
Связанные с:
аномальностью рецепторов инсулина;
генетическими синдромами (гиперлипидемия, мышечные дистрофии, хорея Гентингтона);
смешанные состояния (нарушение питания – «тропический диабет».
В ряде случаев диабет до поры до времени не дает о себе знать. Признаки диабета различны при диабете I и диабете II. Иногда, может не быть вообще никаких признаков, и диабет определяют, например, обращаясь к окулисту при осмотре глазного дна. Но существует комплекс симптомов, характерных для сахарного диабета обоих типов. Для того, чтобы разобраться со всем этим, не нужно ломать голову. Школа диабета, подробно расскажет о симптомах, первых признаках, лечении и, главное о том, как жить полноценной жизнью имея это заболевание.
Выраженность признаков зависит от степени снижения секреции инсулина, длительности заболевания и индивидуальных особенностей больного:
частое мочеиспускание и чувство неутолимой жажды, приводящие к обезвоживанию организма;
быстрая потеря веса, зачастую несмотря на постоянное чувство голода;
ощущение слабости или усталости;
неясность зрения ("белая пелена" перед глазами);
сложности с половой активностью;
онемение и покалывание в онемевших конечностях;
ощущение тяжести в ногах;
головокружения;
медленное излечивание инфекционных заболеваний;
медленное заживление ран;
падение температуры тела ниже средней отметки;
быстрая утомляемость;
судороги икроножных мышц;
кожный зуд и зуд в промежности;
фурункулез;
боль в области сердца.
Установлено, что диабет обусловлен генетическими дефектами, а также твердо установлено, что диабетом нельзя заразиться!!! Причины ИЗСД в том, что выработка инсулина снижается или вовсе прекращается вследствие гибели бета-клеток под действием ряда факторов (например – аутоиммунный процесс, это когда к собственным нормальным клеткам вырабатываются антитела и начинают их уничтожать). При ИНСД, который встречается в 4 раза чаще бета-клетки вырабатывают инсулин со сниженной активностью, как правило. Из-за избыточности жировой ткани рецепторы которой имеют пониженную чувствительность к инсулину.
Основное значение имеет наследственная предрасположенность! Считается, что если диабетом болели ваши отец или мать, то вероятность того, что вы тоже заболеете, около 30%. Если же болели оба родителя, то – 60%.
Следующая по значимости причина диабета – ожирение, являющееся наиболее характерным для пациентов с ИНСД (2 тип). Если человек знает о своей наследственной предрасположенности к данном заболеванию. То ему необходимо строго следить за своей массой тела в целях снижения риска возникновения заболевания. В то же время очевидно, что далеко не каждый, кто страдает ожирением даже в тяжелой форме, заболевает диабетом.
Некоторые заболевания поджелудочной железы, в результате которых происходит поражение бета-клеток. Провоцирующим фактором в этом случае может быть травма.
Нервный стресс, являющийся отягчающим фактором. Особенно необходимо избегать эмоционального перенапряжения и стрессов людям с наследственной предрасположенностью и избыточной массой тела.
Вирусные инфекции (краснуха, ветряная оспа, эпидемический гепатит и другие заболевания, включая грипп), играющие пусковую роль в развитии заболевания для лиц с отягченной наследственностью.
К факторам риска можно также отнести возраст. Чем человек старше, тем больше оснований опасаться сахарного диабета. Наследственный фактор с возрастом перестает быть решающим. Наибольшую угрозу несет ожирение, которое в комплексе с пожилым возрастом, перенесенными заболеваниями, что как правило ослабляет иммунную систему, ведут к развитию преимущественно сахарного диабета 2 типа.
Многие считают, что диабет возникает у сладкоежек. Это в большей степени миф, но есть и доля истины, хотя бы только потому что от избыточного потребления сладко появляется лишний вес, а в дальнейшем и ожирение, что может быть толчком для сахарного диабета 2типа.
В редких случаях к диабету приводят некоторые гормональные нарушения, иногда диабет вызывается поражением поджелудочной железы, наступившим после применения некоторых лекарственных препаратов или вследствие длительного злоупотребления алкоголем. Многие специалисты считают, что диабет первого типа может возникнуть при вирусном поражении бета-клеток поджелудочной железы, вырабатывающей инсулин. В ответ иммунная система вырабатывает антитела, названные инсулярными. Даже те причины, которые точно определены, не имеют абсолютного характера и это всё о сахарном диабете
Точный диагноз можно установить на основании анализа содержания глюкозы в крови.
Диагностика сахарного диабета 1 и 2 типов
Скрининг на сахарный диабет
Комитет экспертов ВОЗ рекомендует проводить обследование на диабет следующих категорий граждан:
всех пациентов в возрасте старше 45 лет (при отрицательном результате обследования повторять каждые 3 года);
пациентов более молодого возраста при наличии: ожирения; наследственной отягощенности по сахарному диабету; этнической/расовой принадлежности к группе высокого риска; гестационного диабета в анамнезе; рождении ребенка весом более 4,5 кг; гипертонии; гиперлипидемии; выявленной ранее НТГ или высокой гликемии натощак.
Для скрининга (как централизованного, так и децентрализованного) сахарного диабета ВОЗ рекомендует определение как уровня глюкозы, так и показателей гемоглобина А1с.
Гликозилированный гемоглобин — это гемоглобин, в котором молекула глюкозы конденсируется с β-концевым валином β-цепи молекулы гемоглобина. Гликозилированный гемоглобин имеет прямую корреляцию с уровнем глюкозы в крови и является интегрированным показателем компенсации углеводного обмена на протяжении последних предшествовавших обследованию 60–90 дней. Скорость образования HbA1c зависит от величины гипергликемии, а нормализация его уровня в крови происходит через 4–6 нед после достижения эугликемии. В связи с этим содержание HbA1c определяют в случае необходимости контроля углеводного обмена и подтверждения его компенсации у больных диабетом в течение длительного времени. По рекомендации ВОЗ (2002 г.), определение содержания гликозилированного гемоглобина в крови больных сахарным диабетом следует проводить 1 раз в квартал. Этот показатель широко используется как для скрининга населения и беременных женщин, проводящегося с целью выявления нарушений углеводного обмена, так и для контроля лечения больных сахарным диабетом.
Компания БиоХимМак предлагает оборудование и реактивы для анализа гликозилированного гемоглобина HbA1c фирм Drew Scientific(Англия) и Axis-Shield (Норвегия) — мировых лидеров, специализирующихся на клинических системах для мониторинга диабета (см. в конце данного раздела). Продукция этих компаний имеет международную стандартизацию NGSP по измерению HbA1c.
СД 1 типа — это хроническое аутоиммунное заболевание, сопровождающееся деструкцией β-клеток островков Лангерганса, поэтому очень важен ранний и точный прогноз заболевания на предклинической (асимптоматической) стадии. Это позволит остановить клеточную деструкцию и максимально сохранить клеточную массу β-клеток.
Скрининг группы высокого риска для всех трех типов антител поможет предотвратить или снизить заболеваемость диабетом. У лиц из группы риска, имеющих антитела к двум и более антигенам, диабет развивается в течение 7–14 лет.
Для выявления лиц группы высокого риска развития сахарного диабета 1 типа необходимо провести исследование генетических, иммунологических и метаболических маркеров заболевания. При этом следует отметить, что иммунологические и гормональные показатели целесообразно исследовать в динамике — 1 раз в 6–12 мес. В случае обнаружения аутоантител к β-клетке, при нарастании их титра, снижении уровней С-пептида, необходимо до появления клинических симптомов начать проводить лечебные профилактические мероприятия.
Маркеры сахарного диабета 1 типа
Генетические — HLA DR3, DR4 и DQ.
Иммунологические — антитела к декарбоксилазе глутаминовой кислоты (GAD), инсулину (IAA) и антитела к клеткам островков Лангерганса (ICA).
Метаболические — гликогемоглобин А1, утрата первой фазы секреции инсулина после внутривенного глюкозотолерантного теста.
HLA-типирование
Согласно современным представлениям, СД 1 типа, несмотря на острое начало, имеет длительный скрытый период. Принято выделять шесть стадий в развитии заболевания. Первая из них — стадия генетической предрасположенности характеризуется наличием или отсутствием генов, ассоциированных с сахарным диабетом 1 типа. Большое значение имеет наличие антигенов HLA, особенно II класса — DR 3, DR 4 и DQ. При этом риск развития заболевания возрастает многократно. На сегодняшний день генетическая предрасположенность к развитию сахарного диабета 1 типа рассматривается как комбинация различных аллелей нормальных генов.
Наиболее информативными генетическими маркерами сахарного диабета 1 типа являются HLA-антигены. Изучение генетических маркеров, ассоциированных с сахарным диабетом 1 типа у больных с LADA, представляется целесообразным и необходимым для проведения дифференциального диагноза между типами сахарного диабета при развитии заболевания после 30 лет. «Классические» гаплотипы, характерные для СД 1 типа, были выявлены у 37,5% больных. В то же время у 6% пациентов были обнаружены гаплотипы, считающиеся протективными. Возможно, именно этим можно объяснить более медленное прогрессирование и более мягкое клиническое течение сахарного диабета в этих случаях.
Антитела к клеткам островков Лангерганса (ICA)
Выработка специфических аутоантител к β-клеткам островков Лангерганса ведет к разрушению последних по механизму антителозависимой цитотоксичности, что, в свою очередь, влечет за собой нарушение синтеза инсулина и развитие клинических признаков СД 1 типа. Аутоиммунные механизмы разрушения клеток могут иметь наследственную природу и/или запускаться рядом внешних факторов, таких как вирусные инфекции, воздействие токсических веществ и различные формы стресса. СД 1 типа характеризуется наличием асимптоматической стадии преддиабета, которая может длиться в течение нескольких лет. Нарушение синтеза и секреции инсулина в этот период могут выявляться только с помощью теста определения толерантности к глюкозе. В большинстве случаев у этих лиц с асимптоматическим течением СД I типа выявляются аутоантитела к клеткам островков Лангерганса и/или антитела к инсулину. Описаны случаи выявления ICA за 8 и более лет до появления клинических признаков СД 1 типа. Таким образом, определение уровня ICA может использоваться для ранней диагностики и выявления предрасположенности к СД 1 типа. У пациентов с наличием ICA наблюдается прогрессивное снижение функции β-клеток, что проявляется нарушением ранней фазы секреции инсулина. При полном нарушении этой фазы секреции появляются клинические признаки СД 1 типа.
Исследования показали, что ICA определяются у 70% больных со впервые выявленным СД 1 типа — по сравнению с контрольной недиабетической популяцией, где ICA выявляются в 0,1–0,5% случаев. ICA также определяются у близких родственников больных диабетом. Эти лица составляют группу повышенного риска развития СД 1 типа. В ряде исследований было показано, что у ICA-позитивных близких родственников больных диабетом впоследствии развивается СД 1 типа. Высокая прогностическая значимость определения ICA определяется еще и тем, что у пациентов с наличием ICA, даже при отсутствии признаков диабета, в конечном счете, тоже развивается СД 1 типа. Поэтому определение ICA облегчает раннюю диагностику СД 1 типа. Было показано, что определение уровня ICA у больных с сахарным диабетом 2 типа может помочь в выявлении диабета еще до появления соответствующих клинических симптомов и определить необходимость терапии инсулином. Следовательно, у больных диабетом 2 типа при наличии ICA можно с большой вероятностью предположить развитие инсулиновой зависимости.
Антитела к инсулину
Антитела к инсулину находят у 35–40% пациентов со впервые выявленным сахарным диабетом 1 типа. Сообщалось о корреляции между появлением антител к инсулину и антител к островковым клеткам. Антитела к инсулину могут наблюдаться в стадии преддиабета и симптоматических явлений сахарного диабета 1 типа. Антиинсулиновые антитела в ряде случаев также появляются у пациентов после лечения инсулином.
Декарбоксилаза глутаминовой кислоты (GAD)
Исследования последних лет позволили выявить основной антиген, представляющий собой главную мишень для аутоантител, связанных с развитием инсулинзависимого диабета, — декарбоксилаза глутаминовой кислоты. Это мембранный фермент, осуществляющий биосинтез тормозного нейромедиатора центральной нервной системы млекопитающих — гамма-аминомасляной кислоты, был впервые найден у пациентов с генерализованными неврологическими расстройствами. Антитела к GAD — это очень информативный маркер для идентификации преддиабета, а также выявления индивидуумов с высоким риском развития СД 1 типа. В период асимптоматического развития диабета антитела к GAD могут выявляться у пациента за 7 лет до клинического проявления болезни.
По данным зарубежных авторов, частота обнаружения аутоантител у больных с «классическим» сахарным диабетом 1 типа составляет: ICA — 60–90%, IAA — 16–69%, GAD — 22–81%. В последние годы опубликованы работы, авторы которых показали, что у больных с LADA аутоантитела к GAD являются наиболее информативными. Однако, по данным ЭНЦ РФ, лишь у 53% больных с LADA были выявлены антитела к GAD, по сравнению с 70% ICA. Одно не противоречит другому и может служить подтверждением необходимости определения всех трех иммунологических маркеров для достижения более высокого уровня информативности. Определение этих маркеров позволяет в 97% случаев дифференцировать СД 1 типа от 2 типа, когда клиника сахарного диабета 1 типа маскируется под 2 тип.
Клиническая ценность серологических маркеров СД 1 типа
Наиболее информативным и надежным представляется одновременное исследование в крови 2–3 маркеров (отсутствие всех маркеров — 0%, один маркер — 20%, два маркера — 44%, три маркера — 95%).
Определение антител против клеточных компонентов β-клеток островков Лангерганса, против декарбоксилазы глутаминовой кислоты и инсулина в периферической крови важно для выявления в популяции лиц, предрасположенных к развитию заболевания, и родственников больных диабетом, имеющих генетическую предрасположенность к СД 1 типа. Недавнее международное исследование подтвердило огромную важность этого теста для диагностики аутоиммунного процесса, направленного против островковых клеток.
Для постановки диагноза и мониторинга сахарного диабета используются следующие лабораторные исследования (по рекомендациям ВОЗ от 2002 г.).
Рутинные лабораторные тесты: глюкоза (кровь, моча); кетоны; глюкозотолерантный тест; HbA1c; фруктозамин; микроальбумин; креатинин в моче; липидный профиль.
Дополнительные лабораторные тесты, позволяющие контролировать развитие диабета: определение антител к инсулину; определение С-пептида; определение антител к островкам Лангенгарса; определение антител к тирозинфосфатазе (IA2); определение антител к декарбоксилазе глутаминовой кислоты; определение лептина, грелина, резистина, адипонектина; HLA-типирование.
Длительное время как для выявления СД, так и для контроля степени его компенсации рекомендовалось определение содержания глюкозы в крови натощак и перед каждым приемом пищи. Исследования последних лет позволили установить, что более четкая ассоциация между уровнем глюкозы в крови, наличием сосудистых осложнений диабета и степенью их прогрессирования, выявляется не с показателями гликемии натощак, а со степенью ее увеличения в период после приема пищи — постпрандиальная гипергликемия.
Необходимо подчеркнуть, что критерии компенсации сахарного диабета претерпели существенное изменение на протяжении последних лет, что можно проследить на основании данных, представленных в таблице.
Таким образом, критерии диагностики СД и его компенсации, в соответствии с последними рекомендациями ВОЗ (2002 г.), необходимо «ужесточить». Это обусловлено исследованиями последних лет (DCCT, 1993; UKPDS, 1998), которые показали, что частота, время развития поздних сосудистых осложнений СД и скорость их прогрессирования имеют прямую корреляцию со степенью компенсации СД.
Инсулин — гормон, вырабатываемый β-клетками островков Лангерганса поджелудочной железы и участвующий в регуляции метаболизма углеводов и поддержании постоянного уровня глюкозы в крови. Инсулин первоначально синтезируется как препрогормон с молекулярной массой 12 кDa, затем внутри клетки подвергается процессингу с образованием прогормона с молекулярной массой 9 кDa и длиною в 86 аминокислотных остатка. Этот прогормон депонируется в гранулах. Внутри этих гранул дисульфидные связи между цепями А и В инсулина и С-пептидом разрываются, и в результате образуется молекула инсулина с молекулярной массой 6 кDa и длиной в 51 аминокислотный остаток. При стимуляции из клеток освобождаются эквимолярные количества инсулина и С-пептида и небольшое количество проинсулина, а также других промежуточных веществ (< 5% от нормального общего количества секретируемого инсулина).
Инсулин — один из важных гормонов, связанных с процессом питания. Он является единственным физиологическим гормоном, который значительно снижает уровень глюкозы в крови. В ответ на изменение концентрации некоторых субстратов и другие стимулирующие агенты, включая глюкозу и аминокислоты, инсулин вовлекается в портальную циркуляцию в печени. 50% инсулина поступает в печень, остальное количество — в циркуляторное русло и направляется в ткани-мишени. Затем инсулин связывается со специфическими рецепторами, находящимися на поверхности клетки, и с помощью механизма, который до конца еще неизвестен, облегчает поглощение субстратов и внутриклеточную утилизацию субстратов. В результате увеличивается внутриклеточная концентрация липидов, белков и гликогена. Кроме того, одна из задач инсулина в периферическом метаболизме — влияние на центральную регуляцию энергетического баланса. Инсулин быстро удаляется через печень, ткани и почки (период полураспада составляет 5–10 мин). Уровень циркулирующего инсулина во время голодания очень низок. Напротив, С-пептид не переносится в печень и почки, и поэтому в циркуляции имеет более длительный период полураспада (30 мин.).
Базальный уровень и уровень циркулирующего инсулина в результате стимуляции глюкозой относительно стабильны у младенцев и детей, а увеличиваются эти показатели в течение пубертатного периода в результате снижения чувствительности к инсулину. Концентрации инсулина выше у тучных лиц: частично это зависит от объема висцерального жира. Регуляторные гормоны, которые коррелируют с уровнем глюкозы, такие как глюкагон, глюкокортикоиды, гормон роста уменьшают чувствительность к инсулину и его действие. Уровень инсулина может повышаться благодаря экзогенному влиянию этих субстратов.
Определение концентрации инсулина в крови необходимо для дифференциации различных форм сахарного диабета, выбора лечебного препарата, подбора оптимальной терапии, установления степени недостаточности β-клеток. Определение инсулина имеет смысл только у пациентов, не получавших препаратов инсулина, поскольку происходит образование антител к экзогенному гормону. Определение концентрации циркулирующего инсулина в ряде случаев оказывается полезно при диагностической оценке некоторых состояний. Повышенное содержание инсулина в присутствии низких концентраций глюкозы может быть показателем патологической гиперинсулинемии, а именно, незидиобластоза и опухоли клеток островков Лангерганса поджелудочной железы. Повышенный уровень инсулина во время голодания в присутствии как нормальных, так и повышенных концентраций глюкозы, а также увеличение концентрации инсулина и глюкозы в ответ на введение глюкозы являются показателями наличия инсулин-резистентных форм непереносимости глюкозы и сахарного диабета, а также других инсулин-резистентных состояний. Высокие концентрации циркулирующего инсулина могут быть связаны с патогенезом гипертензии и сердечно-сосудистых заболеваний. Определение инсулина применяется для подтверждения диагноза у людей с пограничными нарушениями толерантности к глюкозе. Сахарный диабет 1 типа характеризуется пониженным, а 2 типа — нормальным или повышенным базальным уровнем инсулина.
Рецепторы инсулина локализованы на внешней поверхности клеточной мембраны. Они вступают во взаимодействие с инсулином и передают соответствующую информацию внутриклеточным компонентам, ответственным за биологическое действие гормона. Первым этапом действия инсулинрецепторного комплекса является снижение активности аденилатциклазы, а последующие влияния связаны с уменьшением содержания внутриклеточного цАМФ. Во всех изученных тканях рецепторы инсулина обладают одинаковой специфичностью связывания. В ходе клинических исследований изучение рецепторов к инсулину проводится на моноцитах крови. Изменения в инсулиновых рецепторах моноцитов отражают состояние инсулинового аппарата в наиболее важных тканях-мишенях, в частности печеночной и жировой. Любые изменения количества рецепторов на моноцитах характерны для всех тканей организма. У лиц с ожирением, у больных сахарным диабетом, резистентных к инсулину, выявляется снижение количества рецепторов к инсулину на моноцитах крови.
Измерение проинсулина в сыворотке помогает диагностировать инсулиному. Повышенные уровни характерны для СД 2 типа, впервые диагностированного СД 1 типа и других клинических состояний, среди которых диабет, развивающийся при беременности и ожирении, функциональная гипогликемия и гиперинсулинемия, а также возрастные изменения.
С-пептид
С-пептид — это фрагмент молекулы проинсулина, в результате отщепления которого образуется инсулин. Инсулин и С-пептид секретируются в кровь в эквимолярных количествах. Период полураспада С-пептида в крови длиннее, чем у инсулина. Поэтому соотношение С-пептид/инсулин составляет 5:1. С-пептид биологически неактивен и подвергается относительно меньшей трансформации в печени. Уровень С-пептида является более стабильным индикатором секреции инсулина, чем быстро меняющийся уровень самого инсулина. Еще одно преимущество анализа С-пептида заключается в том, что он позволяет отличить эндогенный инсулин от того, который введен в организм извне с инъекцией, так как, в отличие от инсулина, С-пептид не вступает в перекрестную реакцию с антителами к инсулину.
Учитывая тот факт, что лечебные препараты инсулина не содержат С-пептид, его определение в сыворотке крови позволяет оценивать функцию β-клеток поджелудочной железы у больных сахарным диабетом, получающих инсулин. У больного сахарным диабетом величина базального уровня С-пептида и особенно его концентрация после нагрузки глюкозой (при проведении глюкозотолерантного теста) позволяют установить наличие резистентности или чувствительности к инсулину, определить фазы ремиссии и тем самым скорректировать терапевтические мероприятия. При обострении сахарного диабета, особенно СД 1 типа, уровень С-пептида в крови снижается, что говорит о недостаточности эндогенного инсулина. Учитывая все эти факторы, можно сделать вывод, что исследование концентрации С-пептида позволяет оценить секрецию инсулина в различных клинических ситуациях.
Определение С-пептида дает также возможность интерпретации колебаний уровня инсулина при задержке его в печени. У больных диабетом, имеющих антитела к инсулину, связывающие проинсулин, иногда наблюдаются ложноповышенные уровни С-пептида за счет перекрестно реагирующих с проинсулином антител. У больных с инсулиномой концентрация С-пептида в крови значительно увеличена.
Состояние секреторного ответа по С-пептиду имеет главное прогностическое значение в дебюте сахарного диабета 1 типа. Учет частоты развития ремиссии при разных схемах лечения используется как объективный способ оценки их клинической эффективности. (По данным ЭНЦ РФ, при сохранном, но сниженном варианте секреторного ответа (базальный уровень С-пептида < 0,5 нмоль/л) ремиссия наблюдалась в 39% случаев.) При высоком секреторном ответе (базальный уровень С-пептида <1 нмоль/л) спонтанная клиническая ремиссия наблюдалась у 81% больных. Кроме того, длительное поддержание остаточной секреции инсулина у больных сахарным диабетом 1 типа очень важно, поскольку отмечено, что в этих случаях заболевание протекает более стабильно, а хронические осложнения развиваются медленнее и позднее.
Мониторинг содержания С-пептида особенно важен после оперативного лечения инсулиномы: обнаружение повышенного содержания С-пептида в крови указывает на метастазы или рецидив опухоли.
Глюкагон
Глюкагон — пептидный гормон, синтезируемый α-клетками островков Лангерганса поджелудочной железы. Глюкагон является одним из антагонистов инсулина, способствует образованию глюкозы в печени. Нормальная секреция гормона обеспечивает надежный контроль за поддержанием постоянного уровня глюкозы крови. Недостаток инсулина при сахарном диабете сопровождается избытком глюкагона, который, собственно, и является причиной гипергликемии. Значительное увеличение концентрации глюкагона в крови является признаком глюкагономы — опухоли α-клеток. Почти во всех случаях нарушается толерантность к глюкозе и развивается сахарный диабет. Диагностика заболевания основана на обнаружении в плазме крови очень высокой концентрации глюкагона. У новорожденных, если мать больна диабетом, нарушена секреция глюкагона, что может играть важную роль в развитии неонатальной гипогликемии. Гипогликемическая стимуляция выброса глюкагона отсутствует у больных СД 1 типа. Дефицит глюкагона может отражать общее снижение массы ткани поджелудочной железы, вызванное воспалением, опухолью или панкреатектомией. При дефиците глюкагона обнаруживают отсутствие подъема его уровня в тесте стимуляции аргинином.
Панкреатический пептид
Более 90% панкреатического пептида обнаруживается в поджелудочной железе. Концентрация пептида в плазме крови резко повышается после приема пищи и гипогликемии, вызванной введением инсулина. Метаболизм панкреатического пептида происходит, главным образом, в печени и почках. Основная роль панкреатического пептида в организме — регуляция скорости и количества экзокринной секреции поджелудочной железы и желчи. При сахарном диабете в стадии декомпенсации уровень пептида в крови повышается, а при компенсации углеводного обмена концентрация его в крови нормализуется. Повышение уровня панкреатического пептида выявляется при доброкачественных и злокачественных опухолях, исходящих из островков поджелудочной железы, а также при карциноидном синдроме.
Микроальбумин
Нефропатия как осложнение сахарного диабета является основной причиной смертности больных. Диагностика диабетической нефропатии базируется на данных микроальбуминурии, выявление которой зависит от времени начала заболевания и типа СД. У больных СД 1 типа определение микроальбуминурии проводят ежегодно. У больных, страдающих СД 2 типа, определение микроальбуминурии проводят 1 раз в 3 мес с момента диагностики заболевания. При появлении протеинурии мониторинг прогрессирования диабетической нефропатии включает определение 1 раз в 5–6 мес скорости клубочковой фильтрации (проба Реберга), уровня креатинина и мочевины в сыворотке крови и экскреции белка с мочой, а также артериального давления.
У больных СД 1 типа обнаружить доклиническую стадию нефропатии можно, проводя мониторинг артериального давления и определяя экскрецию микроальбумина. Обычно уже на ранней стадии нефропатии при наличии только микроальбуминурии выявляется умеренное, но прогрессивно увеличивающееся артериальное давление. У больных диабетом уровень микроальбумина может превышать норму в 10–100 раз. Данный маркер отражает также риск развития сердечно-сосудистых осложнений при диабете 1 и 2 типов.
Определение липидного профиля
Многочисленные исследования последних лет показали, что основная роль в патогенезе сосудистых осложнений СД принадлежит гипергликемии, а при СД 2 типа еще и нарушению липидного обмена. Нарушение обмена липидов напрямую связано с избыточной массой тела. С увеличением индекса массы тела (ИМТ) повышается частота гиперхолестеринемии, причем уровень общего холестерина обычно оказывается выше у лиц с абдоминальным типом ожирения. Кроме того, с увеличением ИМТ повышается уровень триглицеридов, снижается уровень холестерина ЛВП и повышается уровень холестерина ЛНП. Такой тип липидного профиля характерен для предшественника сахарного диабета 2 типа — синдрома инсулинорезистентности.
Таким образом, диагностика сахарного диабета должна быть комплексной, направленной на обследование всех систем организма: это позволяет не допустить развития серьезных осложнений и вовремя назначить лечение.
Е. Е. Петряйкина, кандидат медицинских наук
Н. С. Рытикова, кандидат биологических наук
Морозовская детская городская клиническая больница, Москва
Сахарный диабет, как правило, неизлечим. Поддерживая нормальный уровень сахара в крови, можно лишь предотвратить или уменьшить осложнения этого заболевания. В первую очередь необходима соответствующая диета.
Лечебные процедуры для людей больных ИНСД (2 тип диабета)
Диета – более жесткая, чем при ИЗСД. Режим питания может быть достаточно свободным по времени, но нужно со всей строгостью избегать продуктов, содержащих сахар. Жиры и холестерин.
Умеренные физические нагрузки.
Ежедневный прием сахароснижающих препаратов согласно предписаниям врача.
Контроль сахара в крови несколько раз в неделю, лучше 1 раз в сутки.
Порядок очередности в лечении ИНСД (2 тип диабета)
Контроль содержания глюкозы в крови.
Свести к минимуму дозу лекарственных средств.
Купировать гипертензию (повышение артериального давления) и концентрацию липидов (жиров) с помощью средств, которые не нарушают толерантности к глюкозе.
Лечебные процедуры для людей больных ИЗСД (1 тип диабета)
Ежедневные инъекции инсулина!!!
Диета – более разнообразная, чем при ИНСД, но с некотором ограничением на некоторые виды продуктов. Количество пищи пересчитывается в хлебные единицы (ХЕ) и должно быть строго определенным, при чем режим питания определяет схему инъекций инсулина (т.е.когда и сколько вводить).
Режим питания может быть жестким или более свободным.
Универсальные физические нагрузки – для поддержания тонуса мышц и понижения уровня сахара.
Контроль сахара в крови 3-4 раза в день, лучше чаще.
контроль сахара и холестерина в моче.
Как только обнаружена гипогликемия (снижен уровень сахара крови), ее может легко лечить самостоятельно и сам больной. В случае легкой гипогликемии, вполне достаточно 15г. простого углевода, такого как 120г. несладкого фруктового сока или недиетического безалкогольного напитка. При более выраженных симптомах гипогликемии следует быстро принять 15-20г. простого углевода и позже 15-20г. сложного, такого как тонкое сухое печенье или хлеб. Больным, которые находятся без сознания, никогда не следует давать жидкости! В этой ситуации более вязкие источники сахара (мед, глюкозные гели, палочки сахарной глазури) можно осторожно поместить за щеку или под язык. В качестве альтернативы можно ввести внутримышечно 1 мг. глюкагона. Глюкагон благодаря его воздействию на печень опосредованно вызывает повышение содержания глюкозы в крови. В условиях больницы внутривенное введение декстрозы (D-50), вероятно, более доступно, чем глюкагона, и в результате приводит к быстрому возвращению сознания. Следует проинструктировать больных и членов семьи, чтобы они не допускали передозировки при лечении гипогликемии, особенно легкой.
Необходимо ввести дополнительную дозу инсулина или таблетированных сахароснижающих препаратов.
Что нужно знать диабетику.
Данный комплекс умений и навыков необходим в первую очередь для больных, получающих инсулин.
Вам необходимо иметь представление о характере вашего заболевания и о его возможных последствиях.
Вам необходимо разбираться в различных видах инсулинов (для 1 типа), в сахароснижающих препаратах (для 2 типа), лекарствах, предохраняющих от хронических осложнений, витаминах и минеральных веществах.
Вы должны четко придерживаться питания, инъекций инсулина или приема таблеток.
Вы должны разбираться в свойствах продуктов, знать, какие из них содержат больше углеводов, а какие белков, клетчатки, жиров. Должны знать с какой скоростью тот или иной продукт повышает уровень сахара в крови.
Вы должны тщательно планировать любые физические нагрузки.
Вам необходимо овладеть навыками самоконтроля диабета при помощи глюкометра и визуальных тест-полосок для определения сахара в крови и моче.
Вы должны иметь представление об острых и хронических осложнениях, которые развиваются при диабете.
Советы. Как ухаживать за ногами диабетикам
Регулярно осматривать нижнюю часть стоп.
Своевременно залечивать повреждения стоп.
Мыть ноги ежедневно теплой водой и вытирать насухо. Использовать нейтральное мыло, типа «детского».
Подрезать ногти не слишком коротко, не полукругом, а прямо, не выстригая и не закругляя уголки ногтей, чтобы не поранить кожу лезвиями ножниц. Чтобы сгладить неровности, пользуйтесь пилкой для ногтей.
Носить просторную обувь, очень осторожно разнашивать новую обувь, чтобы избежать потертостей. Носить носки или чулки из ткани, хорошо впитывающей пот. Вместо синтетических изделий пользоваться хлопчатобумажными или шерстяными. Не носить носки с тугой резинкой, которая препятствует циркуляции крови.
Проверять обувь, чтобы в ней не было камешков, песчинок и т.д.
Беречь ступни от повреждений, порезов, не ходить по камням, не ходить босиком.
Не пользоваться грелкой, пластырем; не парить ноги, а мыть их и размягчать мозоли в теплой воде.
Ежедневно использовать увлажняющий крем для ног. Наносить крем на нижнюю поверхность ступни, в межпальцевые промежутки наносить тальк.
Покупать обувь вечером (к вечеру стопа несколько отекает), предварительно заготовив бумажный след – надо вложить его в приобретаемую обувь и проверить, что края следа не загибаются.
Каблук не должен превышать 3-4 см.
Не заниматься самолечением.
Посещать кабинет «диабетическая стопа».
Питание для диабетиков
Как известно люди, страдающие сахарным диабетом должны ограничивать себя во многих продуктах, но можно оспорить данный вопрос, так как более строгое соблюдение диеты необходимо при ИНСД в связи с тем, что при нем имеется избыточная масса тела, а при ИЗСД количество употребленных углеводов корректируется при помощи введения инсулина.
Наиболее употребляемые продукты можно разделить на 3 категории:
1 категория – это продукты, которые можно употреблять без ограничений. К ним относятся: помидоры, огурцы, капуста, зеленый горошек (не более 3-х столовых ложек), редис, редька, свежие или маринованные грибы, баклажаны, кабачки, морковь, зелень, стручковая фасоль, щавель, шпинат. Из напитков можно употреблять: напитки на сахарозаменителе, минеральная вода, чай и кофе без сахара и сливок (можно добавлять сахарозаменитель).
2 категория – это продукты, которые можно употреблять в ограниченном количестве. К ним относятся: говяжье и куриное нежирное мясо, нежирная рыба, нежирная вареная колбаса, фрукты (за исключением фруктов, относящихся к 3 категории), ягоды, яйца, картофель, макаронные изделия, крупы, молоко и кефир жирностью не более 2%, творог жирностью не более 4% и желательно без добавок, нежирные сорта сыра (менее 30%), горох, фасоль, чечевица, хлеб.
3 категория – продукты, которые желательно вообще исключить из рациона питания. К ним относятся: жирное мясо, птица, сало, рыба; копчености, колбасы, майонез, маргарин, сливки; жирные сорта сыра и творога; консервы в масле, орехи, семечки, сахар, мед, все кондитерские изделия, мороженое, варенье, шоколад,; виноград, бананы, хурма, финики. Из напитков категорически запрещается употребление сладких напитков, соков, алкогольных напитков.
Специально для: Медицинский портал
Заболевание обусловленное недостаточностью инсулина, нарушение обмена углеводов с повышенным количеством глюкозы, принято называть сахарным диабетом. Если верить истории, то про сахарный диабет было упомянуто еще в третьем веке до нашей эры.
Сахарный диабет первого и второго типа
Наверняка с сахарным диабетом были знакомы и врачи средневековой Европы, Рима, Греции и Древнего Египта. Описывали сахарный диабет примерно так - "это заболевание более распространено у женщин и в меньшей степени у мужчин, заболевание растворяющее плоть и конечности в мочу..." В те далекие времена большая часть заболевших людей умирали, особенно инсулинозависимые диабетики, то есть диабетики относящиеся к первому типу ИЗСД.
Классификация диабета
Несахарный диабет
Заболевание обусловлено абсолютной или относительной недостаточностью антидиуретического гормона (вазопрессина) и характеризуется повышением мочеиспускания (полиурия) и появлением жажды (полидипсия).
Сахарный диабет
Сахарный диабет – это хроническое заболевание, для которого характерно нарушение метаболизма в первую очередь углеводов (а именно глюкозы), а также жиров. В меньшей степени белков.
1 тип (ИЗСД):
Данный тип диабета связан с дефицитом инсулина, поэтому он называется инсулинозависимым (ИЗСД). Поврежденная поджелудочная железа не может справляться со своими обязанностями: она либо вообще не вырабатывает инсулин, либо вырабатывает его в таких скудных количествах, что он не может переработать даже минимальный объем поступающей глюкозы, в результате чего возникает повышение уровня глюкозы в крови. Больные могут иметь любой возраст, но чаще им до 30 лет, они обычно худые и, как правило , отмечают внезапное появление признаков и симптомов. Людям с данным типом диабета приходится дополнительно вводить инсулин для предотвращения кетоацидоза (повышенное содержание кетоновых тел в моче) и для поддержания жизни.
2 тип (ИНСД):
Данный тип диабета называется инсулиннезависимым (ИНСД), так как при нем вырабатывается достаточное количество инсулина, иногда даже в больших количествах, но он может быть совершенно бесполезен, потому что ткани теряют к нему чувствительность.
Этот диагноз ставится больным обычно старше 30 лет. Они тучные и с относительно не многими классическими симптомами. У них нет склонности к кетоацидозу, за исключением периодов стресса. Они не зависимы от экзогенного инсулина. Для лечения используются таблетированные препараты, снижающие резистентность (устойчивость) клеток к инсулину или препараты, стимулирующие поджелудочную железу к секреции инсулина.
Гестационный сахарный диабет:
Непереносимость глюкозы наступает или обнаруживается во время беременности.
Другие типы сахарного диабета и нарушения толерантности к глюкозе:
Вторичные, после:
заболеваний поджелудочной железы (хронический панкреатит, муковисцидоз, гемохроматоз, панкреатектомия);
эндокринопатий (акромегалия, синдром Кушинга, первичный альдостеронизм, глюкагонома, феохромоцитома);
применения лекарственных препаратов и химических веществ (некоторые гипотензивные средства, тиазид-содержащие диуретики, глюкокортикоиды. Эстроген-содержащие препараты. Психотропные средства, катехоломины).
Связанные с:
аномальностью рецепторов инсулина;
генетическими синдромами (гиперлипидемия, мышечные дистрофии, хорея Гентингтона);
смешанные состояния (нарушение питания – «тропический диабет».
Симптомы сахарного диабета
В ряде случаев диабет до поры до времени не дает о себе знать. Признаки диабета различны при диабете I и диабете II. Иногда, может не быть вообще никаких признаков, и диабет определяют, например, обращаясь к окулисту при осмотре глазного дна. Но существует комплекс симптомов, характерных для сахарного диабета обоих типов. Для того, чтобы разобраться со всем этим, не нужно ломать голову. Школа диабета, подробно расскажет о симптомах, первых признаках, лечении и, главное о том, как жить полноценной жизнью имея это заболевание.
Выраженность признаков зависит от степени снижения секреции инсулина, длительности заболевания и индивидуальных особенностей больного:
частое мочеиспускание и чувство неутолимой жажды, приводящие к обезвоживанию организма;
быстрая потеря веса, зачастую несмотря на постоянное чувство голода;
ощущение слабости или усталости;
неясность зрения ("белая пелена" перед глазами);
сложности с половой активностью;
онемение и покалывание в онемевших конечностях;
ощущение тяжести в ногах;
головокружения;
медленное излечивание инфекционных заболеваний;
медленное заживление ран;
падение температуры тела ниже средней отметки;
быстрая утомляемость;
судороги икроножных мышц;
кожный зуд и зуд в промежности;
фурункулез;
боль в области сердца.
Причины сахарного диабета
Установлено, что диабет обусловлен генетическими дефектами, а также твердо установлено, что диабетом нельзя заразиться!!! Причины ИЗСД в том, что выработка инсулина снижается или вовсе прекращается вследствие гибели бета-клеток под действием ряда факторов (например – аутоиммунный процесс, это когда к собственным нормальным клеткам вырабатываются антитела и начинают их уничтожать). При ИНСД, который встречается в 4 раза чаще бета-клетки вырабатывают инсулин со сниженной активностью, как правило. Из-за избыточности жировой ткани рецепторы которой имеют пониженную чувствительность к инсулину.
Основное значение имеет наследственная предрасположенность! Считается, что если диабетом болели ваши отец или мать, то вероятность того, что вы тоже заболеете, около 30%. Если же болели оба родителя, то – 60%.
Следующая по значимости причина диабета – ожирение, являющееся наиболее характерным для пациентов с ИНСД (2 тип). Если человек знает о своей наследственной предрасположенности к данном заболеванию. То ему необходимо строго следить за своей массой тела в целях снижения риска возникновения заболевания. В то же время очевидно, что далеко не каждый, кто страдает ожирением даже в тяжелой форме, заболевает диабетом.
Некоторые заболевания поджелудочной железы, в результате которых происходит поражение бета-клеток. Провоцирующим фактором в этом случае может быть травма.
Нервный стресс, являющийся отягчающим фактором. Особенно необходимо избегать эмоционального перенапряжения и стрессов людям с наследственной предрасположенностью и избыточной массой тела.
Вирусные инфекции (краснуха, ветряная оспа, эпидемический гепатит и другие заболевания, включая грипп), играющие пусковую роль в развитии заболевания для лиц с отягченной наследственностью.
К факторам риска можно также отнести возраст. Чем человек старше, тем больше оснований опасаться сахарного диабета. Наследственный фактор с возрастом перестает быть решающим. Наибольшую угрозу несет ожирение, которое в комплексе с пожилым возрастом, перенесенными заболеваниями, что как правило ослабляет иммунную систему, ведут к развитию преимущественно сахарного диабета 2 типа.
Многие считают, что диабет возникает у сладкоежек. Это в большей степени миф, но есть и доля истины, хотя бы только потому что от избыточного потребления сладко появляется лишний вес, а в дальнейшем и ожирение, что может быть толчком для сахарного диабета 2типа.
В редких случаях к диабету приводят некоторые гормональные нарушения, иногда диабет вызывается поражением поджелудочной железы, наступившим после применения некоторых лекарственных препаратов или вследствие длительного злоупотребления алкоголем. Многие специалисты считают, что диабет первого типа может возникнуть при вирусном поражении бета-клеток поджелудочной железы, вырабатывающей инсулин. В ответ иммунная система вырабатывает антитела, названные инсулярными. Даже те причины, которые точно определены, не имеют абсолютного характера и это всё о сахарном диабете
Точный диагноз можно установить на основании анализа содержания глюкозы в крови.
Диагностика сахарного диабета 1 и 2 типов
Скрининг на сахарный диабет
Комитет экспертов ВОЗ рекомендует проводить обследование на диабет следующих категорий граждан:
всех пациентов в возрасте старше 45 лет (при отрицательном результате обследования повторять каждые 3 года);
пациентов более молодого возраста при наличии: ожирения; наследственной отягощенности по сахарному диабету; этнической/расовой принадлежности к группе высокого риска; гестационного диабета в анамнезе; рождении ребенка весом более 4,5 кг; гипертонии; гиперлипидемии; выявленной ранее НТГ или высокой гликемии натощак.
Для скрининга (как централизованного, так и децентрализованного) сахарного диабета ВОЗ рекомендует определение как уровня глюкозы, так и показателей гемоглобина А1с.
Гликозилированный гемоглобин — это гемоглобин, в котором молекула глюкозы конденсируется с β-концевым валином β-цепи молекулы гемоглобина. Гликозилированный гемоглобин имеет прямую корреляцию с уровнем глюкозы в крови и является интегрированным показателем компенсации углеводного обмена на протяжении последних предшествовавших обследованию 60–90 дней. Скорость образования HbA1c зависит от величины гипергликемии, а нормализация его уровня в крови происходит через 4–6 нед после достижения эугликемии. В связи с этим содержание HbA1c определяют в случае необходимости контроля углеводного обмена и подтверждения его компенсации у больных диабетом в течение длительного времени. По рекомендации ВОЗ (2002 г.), определение содержания гликозилированного гемоглобина в крови больных сахарным диабетом следует проводить 1 раз в квартал. Этот показатель широко используется как для скрининга населения и беременных женщин, проводящегося с целью выявления нарушений углеводного обмена, так и для контроля лечения больных сахарным диабетом.
Компания БиоХимМак предлагает оборудование и реактивы для анализа гликозилированного гемоглобина HbA1c фирм Drew Scientific(Англия) и Axis-Shield (Норвегия) — мировых лидеров, специализирующихся на клинических системах для мониторинга диабета (см. в конце данного раздела). Продукция этих компаний имеет международную стандартизацию NGSP по измерению HbA1c.
Профилактика сахарного диабета
СД 1 типа — это хроническое аутоиммунное заболевание, сопровождающееся деструкцией β-клеток островков Лангерганса, поэтому очень важен ранний и точный прогноз заболевания на предклинической (асимптоматической) стадии. Это позволит остановить клеточную деструкцию и максимально сохранить клеточную массу β-клеток.
Скрининг группы высокого риска для всех трех типов антител поможет предотвратить или снизить заболеваемость диабетом. У лиц из группы риска, имеющих антитела к двум и более антигенам, диабет развивается в течение 7–14 лет.
Для выявления лиц группы высокого риска развития сахарного диабета 1 типа необходимо провести исследование генетических, иммунологических и метаболических маркеров заболевания. При этом следует отметить, что иммунологические и гормональные показатели целесообразно исследовать в динамике — 1 раз в 6–12 мес. В случае обнаружения аутоантител к β-клетке, при нарастании их титра, снижении уровней С-пептида, необходимо до появления клинических симптомов начать проводить лечебные профилактические мероприятия.
Маркеры сахарного диабета 1 типа
Генетические — HLA DR3, DR4 и DQ.
Иммунологические — антитела к декарбоксилазе глутаминовой кислоты (GAD), инсулину (IAA) и антитела к клеткам островков Лангерганса (ICA).
Метаболические — гликогемоглобин А1, утрата первой фазы секреции инсулина после внутривенного глюкозотолерантного теста.
HLA-типирование
Согласно современным представлениям, СД 1 типа, несмотря на острое начало, имеет длительный скрытый период. Принято выделять шесть стадий в развитии заболевания. Первая из них — стадия генетической предрасположенности характеризуется наличием или отсутствием генов, ассоциированных с сахарным диабетом 1 типа. Большое значение имеет наличие антигенов HLA, особенно II класса — DR 3, DR 4 и DQ. При этом риск развития заболевания возрастает многократно. На сегодняшний день генетическая предрасположенность к развитию сахарного диабета 1 типа рассматривается как комбинация различных аллелей нормальных генов.
Наиболее информативными генетическими маркерами сахарного диабета 1 типа являются HLA-антигены. Изучение генетических маркеров, ассоциированных с сахарным диабетом 1 типа у больных с LADA, представляется целесообразным и необходимым для проведения дифференциального диагноза между типами сахарного диабета при развитии заболевания после 30 лет. «Классические» гаплотипы, характерные для СД 1 типа, были выявлены у 37,5% больных. В то же время у 6% пациентов были обнаружены гаплотипы, считающиеся протективными. Возможно, именно этим можно объяснить более медленное прогрессирование и более мягкое клиническое течение сахарного диабета в этих случаях.
Антитела к клеткам островков Лангерганса (ICA)
Выработка специфических аутоантител к β-клеткам островков Лангерганса ведет к разрушению последних по механизму антителозависимой цитотоксичности, что, в свою очередь, влечет за собой нарушение синтеза инсулина и развитие клинических признаков СД 1 типа. Аутоиммунные механизмы разрушения клеток могут иметь наследственную природу и/или запускаться рядом внешних факторов, таких как вирусные инфекции, воздействие токсических веществ и различные формы стресса. СД 1 типа характеризуется наличием асимптоматической стадии преддиабета, которая может длиться в течение нескольких лет. Нарушение синтеза и секреции инсулина в этот период могут выявляться только с помощью теста определения толерантности к глюкозе. В большинстве случаев у этих лиц с асимптоматическим течением СД I типа выявляются аутоантитела к клеткам островков Лангерганса и/или антитела к инсулину. Описаны случаи выявления ICA за 8 и более лет до появления клинических признаков СД 1 типа. Таким образом, определение уровня ICA может использоваться для ранней диагностики и выявления предрасположенности к СД 1 типа. У пациентов с наличием ICA наблюдается прогрессивное снижение функции β-клеток, что проявляется нарушением ранней фазы секреции инсулина. При полном нарушении этой фазы секреции появляются клинические признаки СД 1 типа.
Исследования показали, что ICA определяются у 70% больных со впервые выявленным СД 1 типа — по сравнению с контрольной недиабетической популяцией, где ICA выявляются в 0,1–0,5% случаев. ICA также определяются у близких родственников больных диабетом. Эти лица составляют группу повышенного риска развития СД 1 типа. В ряде исследований было показано, что у ICA-позитивных близких родственников больных диабетом впоследствии развивается СД 1 типа. Высокая прогностическая значимость определения ICA определяется еще и тем, что у пациентов с наличием ICA, даже при отсутствии признаков диабета, в конечном счете, тоже развивается СД 1 типа. Поэтому определение ICA облегчает раннюю диагностику СД 1 типа. Было показано, что определение уровня ICA у больных с сахарным диабетом 2 типа может помочь в выявлении диабета еще до появления соответствующих клинических симптомов и определить необходимость терапии инсулином. Следовательно, у больных диабетом 2 типа при наличии ICA можно с большой вероятностью предположить развитие инсулиновой зависимости.
Антитела к инсулину
Антитела к инсулину находят у 35–40% пациентов со впервые выявленным сахарным диабетом 1 типа. Сообщалось о корреляции между появлением антител к инсулину и антител к островковым клеткам. Антитела к инсулину могут наблюдаться в стадии преддиабета и симптоматических явлений сахарного диабета 1 типа. Антиинсулиновые антитела в ряде случаев также появляются у пациентов после лечения инсулином.
Декарбоксилаза глутаминовой кислоты (GAD)
Исследования последних лет позволили выявить основной антиген, представляющий собой главную мишень для аутоантител, связанных с развитием инсулинзависимого диабета, — декарбоксилаза глутаминовой кислоты. Это мембранный фермент, осуществляющий биосинтез тормозного нейромедиатора центральной нервной системы млекопитающих — гамма-аминомасляной кислоты, был впервые найден у пациентов с генерализованными неврологическими расстройствами. Антитела к GAD — это очень информативный маркер для идентификации преддиабета, а также выявления индивидуумов с высоким риском развития СД 1 типа. В период асимптоматического развития диабета антитела к GAD могут выявляться у пациента за 7 лет до клинического проявления болезни.
По данным зарубежных авторов, частота обнаружения аутоантител у больных с «классическим» сахарным диабетом 1 типа составляет: ICA — 60–90%, IAA — 16–69%, GAD — 22–81%. В последние годы опубликованы работы, авторы которых показали, что у больных с LADA аутоантитела к GAD являются наиболее информативными. Однако, по данным ЭНЦ РФ, лишь у 53% больных с LADA были выявлены антитела к GAD, по сравнению с 70% ICA. Одно не противоречит другому и может служить подтверждением необходимости определения всех трех иммунологических маркеров для достижения более высокого уровня информативности. Определение этих маркеров позволяет в 97% случаев дифференцировать СД 1 типа от 2 типа, когда клиника сахарного диабета 1 типа маскируется под 2 тип.
Клиническая ценность серологических маркеров СД 1 типа
Наиболее информативным и надежным представляется одновременное исследование в крови 2–3 маркеров (отсутствие всех маркеров — 0%, один маркер — 20%, два маркера — 44%, три маркера — 95%).
Определение антител против клеточных компонентов β-клеток островков Лангерганса, против декарбоксилазы глутаминовой кислоты и инсулина в периферической крови важно для выявления в популяции лиц, предрасположенных к развитию заболевания, и родственников больных диабетом, имеющих генетическую предрасположенность к СД 1 типа. Недавнее международное исследование подтвердило огромную важность этого теста для диагностики аутоиммунного процесса, направленного против островковых клеток.
Диагностика и мониторинг сахарного диабета
Для постановки диагноза и мониторинга сахарного диабета используются следующие лабораторные исследования (по рекомендациям ВОЗ от 2002 г.).
Рутинные лабораторные тесты: глюкоза (кровь, моча); кетоны; глюкозотолерантный тест; HbA1c; фруктозамин; микроальбумин; креатинин в моче; липидный профиль.
Дополнительные лабораторные тесты, позволяющие контролировать развитие диабета: определение антител к инсулину; определение С-пептида; определение антител к островкам Лангенгарса; определение антител к тирозинфосфатазе (IA2); определение антител к декарбоксилазе глутаминовой кислоты; определение лептина, грелина, резистина, адипонектина; HLA-типирование.
Длительное время как для выявления СД, так и для контроля степени его компенсации рекомендовалось определение содержания глюкозы в крови натощак и перед каждым приемом пищи. Исследования последних лет позволили установить, что более четкая ассоциация между уровнем глюкозы в крови, наличием сосудистых осложнений диабета и степенью их прогрессирования, выявляется не с показателями гликемии натощак, а со степенью ее увеличения в период после приема пищи — постпрандиальная гипергликемия.
Необходимо подчеркнуть, что критерии компенсации сахарного диабета претерпели существенное изменение на протяжении последних лет, что можно проследить на основании данных, представленных в таблице.
Таким образом, критерии диагностики СД и его компенсации, в соответствии с последними рекомендациями ВОЗ (2002 г.), необходимо «ужесточить». Это обусловлено исследованиями последних лет (DCCT, 1993; UKPDS, 1998), которые показали, что частота, время развития поздних сосудистых осложнений СД и скорость их прогрессирования имеют прямую корреляцию со степенью компенсации СД.
Инсулин
Инсулин — гормон, вырабатываемый β-клетками островков Лангерганса поджелудочной железы и участвующий в регуляции метаболизма углеводов и поддержании постоянного уровня глюкозы в крови. Инсулин первоначально синтезируется как препрогормон с молекулярной массой 12 кDa, затем внутри клетки подвергается процессингу с образованием прогормона с молекулярной массой 9 кDa и длиною в 86 аминокислотных остатка. Этот прогормон депонируется в гранулах. Внутри этих гранул дисульфидные связи между цепями А и В инсулина и С-пептидом разрываются, и в результате образуется молекула инсулина с молекулярной массой 6 кDa и длиной в 51 аминокислотный остаток. При стимуляции из клеток освобождаются эквимолярные количества инсулина и С-пептида и небольшое количество проинсулина, а также других промежуточных веществ (< 5% от нормального общего количества секретируемого инсулина).
Инсулин — один из важных гормонов, связанных с процессом питания. Он является единственным физиологическим гормоном, который значительно снижает уровень глюкозы в крови. В ответ на изменение концентрации некоторых субстратов и другие стимулирующие агенты, включая глюкозу и аминокислоты, инсулин вовлекается в портальную циркуляцию в печени. 50% инсулина поступает в печень, остальное количество — в циркуляторное русло и направляется в ткани-мишени. Затем инсулин связывается со специфическими рецепторами, находящимися на поверхности клетки, и с помощью механизма, который до конца еще неизвестен, облегчает поглощение субстратов и внутриклеточную утилизацию субстратов. В результате увеличивается внутриклеточная концентрация липидов, белков и гликогена. Кроме того, одна из задач инсулина в периферическом метаболизме — влияние на центральную регуляцию энергетического баланса. Инсулин быстро удаляется через печень, ткани и почки (период полураспада составляет 5–10 мин). Уровень циркулирующего инсулина во время голодания очень низок. Напротив, С-пептид не переносится в печень и почки, и поэтому в циркуляции имеет более длительный период полураспада (30 мин.).
Базальный уровень и уровень циркулирующего инсулина в результате стимуляции глюкозой относительно стабильны у младенцев и детей, а увеличиваются эти показатели в течение пубертатного периода в результате снижения чувствительности к инсулину. Концентрации инсулина выше у тучных лиц: частично это зависит от объема висцерального жира. Регуляторные гормоны, которые коррелируют с уровнем глюкозы, такие как глюкагон, глюкокортикоиды, гормон роста уменьшают чувствительность к инсулину и его действие. Уровень инсулина может повышаться благодаря экзогенному влиянию этих субстратов.
Определение концентрации инсулина в крови необходимо для дифференциации различных форм сахарного диабета, выбора лечебного препарата, подбора оптимальной терапии, установления степени недостаточности β-клеток. Определение инсулина имеет смысл только у пациентов, не получавших препаратов инсулина, поскольку происходит образование антител к экзогенному гормону. Определение концентрации циркулирующего инсулина в ряде случаев оказывается полезно при диагностической оценке некоторых состояний. Повышенное содержание инсулина в присутствии низких концентраций глюкозы может быть показателем патологической гиперинсулинемии, а именно, незидиобластоза и опухоли клеток островков Лангерганса поджелудочной железы. Повышенный уровень инсулина во время голодания в присутствии как нормальных, так и повышенных концентраций глюкозы, а также увеличение концентрации инсулина и глюкозы в ответ на введение глюкозы являются показателями наличия инсулин-резистентных форм непереносимости глюкозы и сахарного диабета, а также других инсулин-резистентных состояний. Высокие концентрации циркулирующего инсулина могут быть связаны с патогенезом гипертензии и сердечно-сосудистых заболеваний. Определение инсулина применяется для подтверждения диагноза у людей с пограничными нарушениями толерантности к глюкозе. Сахарный диабет 1 типа характеризуется пониженным, а 2 типа — нормальным или повышенным базальным уровнем инсулина.
Рецепторы к инсулину
Рецепторы инсулина локализованы на внешней поверхности клеточной мембраны. Они вступают во взаимодействие с инсулином и передают соответствующую информацию внутриклеточным компонентам, ответственным за биологическое действие гормона. Первым этапом действия инсулинрецепторного комплекса является снижение активности аденилатциклазы, а последующие влияния связаны с уменьшением содержания внутриклеточного цАМФ. Во всех изученных тканях рецепторы инсулина обладают одинаковой специфичностью связывания. В ходе клинических исследований изучение рецепторов к инсулину проводится на моноцитах крови. Изменения в инсулиновых рецепторах моноцитов отражают состояние инсулинового аппарата в наиболее важных тканях-мишенях, в частности печеночной и жировой. Любые изменения количества рецепторов на моноцитах характерны для всех тканей организма. У лиц с ожирением, у больных сахарным диабетом, резистентных к инсулину, выявляется снижение количества рецепторов к инсулину на моноцитах крови.
Проинсулин
Измерение проинсулина в сыворотке помогает диагностировать инсулиному. Повышенные уровни характерны для СД 2 типа, впервые диагностированного СД 1 типа и других клинических состояний, среди которых диабет, развивающийся при беременности и ожирении, функциональная гипогликемия и гиперинсулинемия, а также возрастные изменения.
С-пептид
С-пептид — это фрагмент молекулы проинсулина, в результате отщепления которого образуется инсулин. Инсулин и С-пептид секретируются в кровь в эквимолярных количествах. Период полураспада С-пептида в крови длиннее, чем у инсулина. Поэтому соотношение С-пептид/инсулин составляет 5:1. С-пептид биологически неактивен и подвергается относительно меньшей трансформации в печени. Уровень С-пептида является более стабильным индикатором секреции инсулина, чем быстро меняющийся уровень самого инсулина. Еще одно преимущество анализа С-пептида заключается в том, что он позволяет отличить эндогенный инсулин от того, который введен в организм извне с инъекцией, так как, в отличие от инсулина, С-пептид не вступает в перекрестную реакцию с антителами к инсулину.
Учитывая тот факт, что лечебные препараты инсулина не содержат С-пептид, его определение в сыворотке крови позволяет оценивать функцию β-клеток поджелудочной железы у больных сахарным диабетом, получающих инсулин. У больного сахарным диабетом величина базального уровня С-пептида и особенно его концентрация после нагрузки глюкозой (при проведении глюкозотолерантного теста) позволяют установить наличие резистентности или чувствительности к инсулину, определить фазы ремиссии и тем самым скорректировать терапевтические мероприятия. При обострении сахарного диабета, особенно СД 1 типа, уровень С-пептида в крови снижается, что говорит о недостаточности эндогенного инсулина. Учитывая все эти факторы, можно сделать вывод, что исследование концентрации С-пептида позволяет оценить секрецию инсулина в различных клинических ситуациях.
Определение С-пептида дает также возможность интерпретации колебаний уровня инсулина при задержке его в печени. У больных диабетом, имеющих антитела к инсулину, связывающие проинсулин, иногда наблюдаются ложноповышенные уровни С-пептида за счет перекрестно реагирующих с проинсулином антител. У больных с инсулиномой концентрация С-пептида в крови значительно увеличена.
Состояние секреторного ответа по С-пептиду имеет главное прогностическое значение в дебюте сахарного диабета 1 типа. Учет частоты развития ремиссии при разных схемах лечения используется как объективный способ оценки их клинической эффективности. (По данным ЭНЦ РФ, при сохранном, но сниженном варианте секреторного ответа (базальный уровень С-пептида < 0,5 нмоль/л) ремиссия наблюдалась в 39% случаев.) При высоком секреторном ответе (базальный уровень С-пептида <1 нмоль/л) спонтанная клиническая ремиссия наблюдалась у 81% больных. Кроме того, длительное поддержание остаточной секреции инсулина у больных сахарным диабетом 1 типа очень важно, поскольку отмечено, что в этих случаях заболевание протекает более стабильно, а хронические осложнения развиваются медленнее и позднее.
Мониторинг содержания С-пептида особенно важен после оперативного лечения инсулиномы: обнаружение повышенного содержания С-пептида в крови указывает на метастазы или рецидив опухоли.
Глюкагон
Глюкагон — пептидный гормон, синтезируемый α-клетками островков Лангерганса поджелудочной железы. Глюкагон является одним из антагонистов инсулина, способствует образованию глюкозы в печени. Нормальная секреция гормона обеспечивает надежный контроль за поддержанием постоянного уровня глюкозы крови. Недостаток инсулина при сахарном диабете сопровождается избытком глюкагона, который, собственно, и является причиной гипергликемии. Значительное увеличение концентрации глюкагона в крови является признаком глюкагономы — опухоли α-клеток. Почти во всех случаях нарушается толерантность к глюкозе и развивается сахарный диабет. Диагностика заболевания основана на обнаружении в плазме крови очень высокой концентрации глюкагона. У новорожденных, если мать больна диабетом, нарушена секреция глюкагона, что может играть важную роль в развитии неонатальной гипогликемии. Гипогликемическая стимуляция выброса глюкагона отсутствует у больных СД 1 типа. Дефицит глюкагона может отражать общее снижение массы ткани поджелудочной железы, вызванное воспалением, опухолью или панкреатектомией. При дефиците глюкагона обнаруживают отсутствие подъема его уровня в тесте стимуляции аргинином.
Панкреатический пептид
Более 90% панкреатического пептида обнаруживается в поджелудочной железе. Концентрация пептида в плазме крови резко повышается после приема пищи и гипогликемии, вызванной введением инсулина. Метаболизм панкреатического пептида происходит, главным образом, в печени и почках. Основная роль панкреатического пептида в организме — регуляция скорости и количества экзокринной секреции поджелудочной железы и желчи. При сахарном диабете в стадии декомпенсации уровень пептида в крови повышается, а при компенсации углеводного обмена концентрация его в крови нормализуется. Повышение уровня панкреатического пептида выявляется при доброкачественных и злокачественных опухолях, исходящих из островков поджелудочной железы, а также при карциноидном синдроме.
Микроальбумин
Нефропатия как осложнение сахарного диабета является основной причиной смертности больных. Диагностика диабетической нефропатии базируется на данных микроальбуминурии, выявление которой зависит от времени начала заболевания и типа СД. У больных СД 1 типа определение микроальбуминурии проводят ежегодно. У больных, страдающих СД 2 типа, определение микроальбуминурии проводят 1 раз в 3 мес с момента диагностики заболевания. При появлении протеинурии мониторинг прогрессирования диабетической нефропатии включает определение 1 раз в 5–6 мес скорости клубочковой фильтрации (проба Реберга), уровня креатинина и мочевины в сыворотке крови и экскреции белка с мочой, а также артериального давления.
У больных СД 1 типа обнаружить доклиническую стадию нефропатии можно, проводя мониторинг артериального давления и определяя экскрецию микроальбумина. Обычно уже на ранней стадии нефропатии при наличии только микроальбуминурии выявляется умеренное, но прогрессивно увеличивающееся артериальное давление. У больных диабетом уровень микроальбумина может превышать норму в 10–100 раз. Данный маркер отражает также риск развития сердечно-сосудистых осложнений при диабете 1 и 2 типов.
Определение липидного профиля
Многочисленные исследования последних лет показали, что основная роль в патогенезе сосудистых осложнений СД принадлежит гипергликемии, а при СД 2 типа еще и нарушению липидного обмена. Нарушение обмена липидов напрямую связано с избыточной массой тела. С увеличением индекса массы тела (ИМТ) повышается частота гиперхолестеринемии, причем уровень общего холестерина обычно оказывается выше у лиц с абдоминальным типом ожирения. Кроме того, с увеличением ИМТ повышается уровень триглицеридов, снижается уровень холестерина ЛВП и повышается уровень холестерина ЛНП. Такой тип липидного профиля характерен для предшественника сахарного диабета 2 типа — синдрома инсулинорезистентности.
Таким образом, диагностика сахарного диабета должна быть комплексной, направленной на обследование всех систем организма: это позволяет не допустить развития серьезных осложнений и вовремя назначить лечение.
Е. Е. Петряйкина, кандидат медицинских наук
Н. С. Рытикова, кандидат биологических наук
Морозовская детская городская клиническая больница, Москва
Осоложнения сахарного диабета и методы лечения
Сахарный диабет, как правило, неизлечим. Поддерживая нормальный уровень сахара в крови, можно лишь предотвратить или уменьшить осложнения этого заболевания. В первую очередь необходима соответствующая диета.
Лечебные процедуры для людей больных ИНСД (2 тип диабета)
Диета – более жесткая, чем при ИЗСД. Режим питания может быть достаточно свободным по времени, но нужно со всей строгостью избегать продуктов, содержащих сахар. Жиры и холестерин.
Умеренные физические нагрузки.
Ежедневный прием сахароснижающих препаратов согласно предписаниям врача.
Контроль сахара в крови несколько раз в неделю, лучше 1 раз в сутки.
Порядок очередности в лечении ИНСД (2 тип диабета)
Контроль содержания глюкозы в крови.
Свести к минимуму дозу лекарственных средств.
Купировать гипертензию (повышение артериального давления) и концентрацию липидов (жиров) с помощью средств, которые не нарушают толерантности к глюкозе.
Лечебные процедуры для людей больных ИЗСД (1 тип диабета)
Ежедневные инъекции инсулина!!!
Диета – более разнообразная, чем при ИНСД, но с некотором ограничением на некоторые виды продуктов. Количество пищи пересчитывается в хлебные единицы (ХЕ) и должно быть строго определенным, при чем режим питания определяет схему инъекций инсулина (т.е.когда и сколько вводить).
Режим питания может быть жестким или более свободным.
Универсальные физические нагрузки – для поддержания тонуса мышц и понижения уровня сахара.
Контроль сахара в крови 3-4 раза в день, лучше чаще.
контроль сахара и холестерина в моче.
Как только обнаружена гипогликемия (снижен уровень сахара крови), ее может легко лечить самостоятельно и сам больной. В случае легкой гипогликемии, вполне достаточно 15г. простого углевода, такого как 120г. несладкого фруктового сока или недиетического безалкогольного напитка. При более выраженных симптомах гипогликемии следует быстро принять 15-20г. простого углевода и позже 15-20г. сложного, такого как тонкое сухое печенье или хлеб. Больным, которые находятся без сознания, никогда не следует давать жидкости! В этой ситуации более вязкие источники сахара (мед, глюкозные гели, палочки сахарной глазури) можно осторожно поместить за щеку или под язык. В качестве альтернативы можно ввести внутримышечно 1 мг. глюкагона. Глюкагон благодаря его воздействию на печень опосредованно вызывает повышение содержания глюкозы в крови. В условиях больницы внутривенное введение декстрозы (D-50), вероятно, более доступно, чем глюкагона, и в результате приводит к быстрому возвращению сознания. Следует проинструктировать больных и членов семьи, чтобы они не допускали передозировки при лечении гипогликемии, особенно легкой.
Что если повышен уровень сахара
Необходимо ввести дополнительную дозу инсулина или таблетированных сахароснижающих препаратов.
Что нужно знать диабетику.
Данный комплекс умений и навыков необходим в первую очередь для больных, получающих инсулин.
Вам необходимо иметь представление о характере вашего заболевания и о его возможных последствиях.
Вам необходимо разбираться в различных видах инсулинов (для 1 типа), в сахароснижающих препаратах (для 2 типа), лекарствах, предохраняющих от хронических осложнений, витаминах и минеральных веществах.
Вы должны четко придерживаться питания, инъекций инсулина или приема таблеток.
Вы должны разбираться в свойствах продуктов, знать, какие из них содержат больше углеводов, а какие белков, клетчатки, жиров. Должны знать с какой скоростью тот или иной продукт повышает уровень сахара в крови.
Вы должны тщательно планировать любые физические нагрузки.
Вам необходимо овладеть навыками самоконтроля диабета при помощи глюкометра и визуальных тест-полосок для определения сахара в крови и моче.
Вы должны иметь представление об острых и хронических осложнениях, которые развиваются при диабете.
Советы. Как ухаживать за ногами диабетикам
Регулярно осматривать нижнюю часть стоп.
Своевременно залечивать повреждения стоп.
Мыть ноги ежедневно теплой водой и вытирать насухо. Использовать нейтральное мыло, типа «детского».
Подрезать ногти не слишком коротко, не полукругом, а прямо, не выстригая и не закругляя уголки ногтей, чтобы не поранить кожу лезвиями ножниц. Чтобы сгладить неровности, пользуйтесь пилкой для ногтей.
Носить просторную обувь, очень осторожно разнашивать новую обувь, чтобы избежать потертостей. Носить носки или чулки из ткани, хорошо впитывающей пот. Вместо синтетических изделий пользоваться хлопчатобумажными или шерстяными. Не носить носки с тугой резинкой, которая препятствует циркуляции крови.
Проверять обувь, чтобы в ней не было камешков, песчинок и т.д.
Беречь ступни от повреждений, порезов, не ходить по камням, не ходить босиком.
Не пользоваться грелкой, пластырем; не парить ноги, а мыть их и размягчать мозоли в теплой воде.
Ежедневно использовать увлажняющий крем для ног. Наносить крем на нижнюю поверхность ступни, в межпальцевые промежутки наносить тальк.
Покупать обувь вечером (к вечеру стопа несколько отекает), предварительно заготовив бумажный след – надо вложить его в приобретаемую обувь и проверить, что края следа не загибаются.
Каблук не должен превышать 3-4 см.
Не заниматься самолечением.
Посещать кабинет «диабетическая стопа».
Питание для диабетиков
Как известно люди, страдающие сахарным диабетом должны ограничивать себя во многих продуктах, но можно оспорить данный вопрос, так как более строгое соблюдение диеты необходимо при ИНСД в связи с тем, что при нем имеется избыточная масса тела, а при ИЗСД количество употребленных углеводов корректируется при помощи введения инсулина.
Наиболее употребляемые продукты можно разделить на 3 категории:
1 категория – это продукты, которые можно употреблять без ограничений. К ним относятся: помидоры, огурцы, капуста, зеленый горошек (не более 3-х столовых ложек), редис, редька, свежие или маринованные грибы, баклажаны, кабачки, морковь, зелень, стручковая фасоль, щавель, шпинат. Из напитков можно употреблять: напитки на сахарозаменителе, минеральная вода, чай и кофе без сахара и сливок (можно добавлять сахарозаменитель).
2 категория – это продукты, которые можно употреблять в ограниченном количестве. К ним относятся: говяжье и куриное нежирное мясо, нежирная рыба, нежирная вареная колбаса, фрукты (за исключением фруктов, относящихся к 3 категории), ягоды, яйца, картофель, макаронные изделия, крупы, молоко и кефир жирностью не более 2%, творог жирностью не более 4% и желательно без добавок, нежирные сорта сыра (менее 30%), горох, фасоль, чечевица, хлеб.
3 категория – продукты, которые желательно вообще исключить из рациона питания. К ним относятся: жирное мясо, птица, сало, рыба; копчености, колбасы, майонез, маргарин, сливки; жирные сорта сыра и творога; консервы в масле, орехи, семечки, сахар, мед, все кондитерские изделия, мороженое, варенье, шоколад,; виноград, бананы, хурма, финики. Из напитков категорически запрещается употребление сладких напитков, соков, алкогольных напитков.
Внимание! Все статьи носят исключительно информационный характер. Не занимайтесь самолечением, обратитесь за подробной консультацией к специалисту. Здоровье и медицина: pomedicine.ru
- Сахарный диабет и его признаки
- Нехватка генов у мужчин ведёт к диабету и раку печени
- Ботулизм: причины, симптомы, лечение
- Аллергия на пыльцу (поллиноз): причины, симптомы и лечение
- Хронический ларингит: причины, симптомы, лечение