Симптомы и признаки болезни Боткина
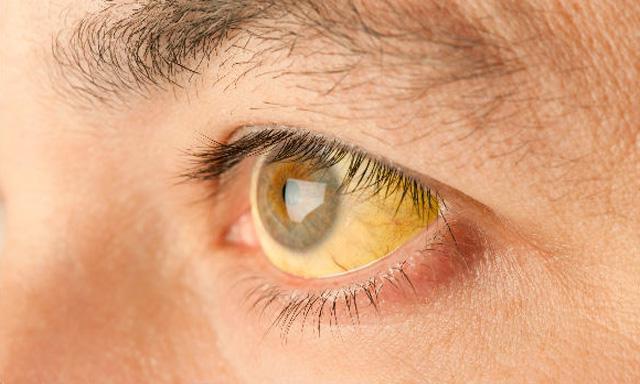
Сегодня речь пойдет: Симптомы и признаки болезни Боткина
Болезнь Боткина – это заболевание, патоморфологические проявления которого локализуются исключительно в печени, отличающееся благоприятным течением и вирусным происхождением. О том, как передается болезнь Боткина и как избежать инфицирования, должен знать не только каждый взрослый человек, но и ребенок, так как данная категория относится к группе риска по инфицированию. Возбудитель болезни Боткина склонен к быстрому распространению через зараженные продукты питания и предметы быта, поэтому наиболее благоприятными условиями для его жизнедеятельности является ненадлежащая санитария и несоблюдение личной гигиены.
Принципиальным отличием болезни Боткина от других вирусных заболеваний печени является то, что данная патология не склонна к хронизации ввиду отсутствия дегенеративного влияния на паренхиму печени. Развитие смертельного исхода при болезни Боткина возможно лишь в случае осложненного течения, что наблюдается крайне редко и является скорее исключением из правил.
Случаи болезни Боткина в последнее время наблюдаются в виде вспышек, хотя раньше наблюдались целые эпидемии данной инфекционной патологии во всем мире, которые развивались с некоторой цикличностью.
Среди всех токсикоинфекций болезнь Боткина составляет превалирующее большинство. Возбудитель болезни Боткина длительно существует в условиях окружающей среды и устойчив к большинству процессов пищевого производства, которые стандартно используются для ингибирования бактериальных патогенов.
Болезнь Боткина приводит к экономическим и социальным потерям, в связи с тем, что лечение и восстановление пациентов, как правило, занимают длительный период времени, поэтому вопрос профилактики данной инфекционной патологии является чрезвычайно важным звеном.
Главным источником распространения инфекции при болезни Боткина является человек, у которого наблюдается клиническая картина данной патологии и вместе с зараженными фекалиями выделяет вирионы в окружающую среду. Возбудитель болезни Боткина патогенен в отношении людей и чрезвычайно устойчив к факторам окружающей среды. Следует учитывать, что в роли источника распространения вируса при болезни Боткина может выступать не только больной человек, но и вирусоноситель.
Помимо нахождения вируса в кале больных болезнью Боткина, возбудитель в большом количестве концентрируется в крови. Заражение болезнью Боткина может осуществляться практически любым методом, однако, преимущественным является фекально-оральный и водный. Максимальную опасность в отношении эпидемиологии распространения вируса болезни Боткина составляют скрытые вирусоносители, к которым относятся пациенты с латентным течением клинической картины.
Патогенез развития болезни Боткина заключается в том, что вирус гематогенно распространяется по всему организму и концентрируется в печени, провоцируя воспалительные изменения в ее паренхиме. Болезнь Боткина приводит к нарушению билирубинвыводящей функции гепатоцитов, что сопровождается избыточным скоплением билирубина в циркулирующей крови, провоцируя развитие желтухи. Размножение вирусных частиц при болезни Боткина происходит в цитоплазме гепатоцитов, после чего они массово попадают в кишечник с желчью, продвигаясь по желчным протокам. Лица, переболевшие данной болезнью, приобретают пожизненный иммунный ответ, который не защищает реконвалесцентов от заражения другими видами вирусного гепатита.
Болезнь Боткина можно с уверенностью отнести к разряду детских инфекций, хотя большинство случаев заболеваемости данной патологией у детей не регистрируется, так как протекает в бессимптомной форме.
Боткина развивается стадийно. Для данной патологии характерно наличие длительного продромального периода, который проявляется лихорадочным и диспепсическим синдромом, которые проявляются недомоганием, чувством разбитости, снижением аппетита, отрыжкой, тошнотой и рвотой съеденной пищей, болью в правом подреберье, повышением температуры тела до 38,5°С.
Развитие клинических проявлений желтушного периода при болезни Боткина очень стремительное и сопровождается улучшением общего состояния пациента. В первую очередь желтушность проявляется на слизистых оболочках и склерах, а позже распространяется на кожные покровы всего туловища. Нарастание желтухи происходит постепенно, в отличие от проявлений инкубационного периода, и занимает примерно неделю. Желтуха при болезни Боткина чаще всего сопровождается развитием адинамии, головной боли, бессонницы, кожного зуда, раздражительности.
Объективными признаками болезни Боткина считается небольшое или значительное увеличение размеров печени, край которой несколько уплотнен и чувствителен при пальпации. В некоторых ситуациях гепатомегалия сочетается с увеличением селезенки. Потемнение мочи при болезни Боткина обусловлено концентрацией уробилина в моче, а вследствие недостаточности билирубина в кишечнике, кал обесцвечивается. Лабораторными критериями желтушного периода при болезни Боткина является лейкопения, и незначительное повышение показателя концентрации билирубина в сыворотке крови до 8 – 10 мг%. При затяжном течении болезни Боткина отмечается увеличение желтушного периода до нескольких месяцев.
Продолжительность и интенсивность клинических проявлений при болезни Боткина может значительно варьировать. Инкубационный период болезни Боткина, а также желтуха, при легком течении, отличается кратковременностью. В этой ситуации хорошим подспорьем является применение лабораторных методов диагностики в виде определения активности альдолазы, которая увеличивается в несколько раз.
Тяжелое течение болезни Боткина отличается развитием нервно-психических расстройств в виде заторможенности, сонливости, а также выраженной интенсивности желтухи, появлением петехиальной сыпи на коже диффузного характера. Лабораторными признаками тяжелого течения болезни Боткина является увеличение уровня билирубина в циркулирующей крови до 20 мг%, показателя тимоловой пробы до 20 – 24 единиц и одновременным снижением сулемовой пробы до 1,4 – 1,1 единицы.
Злокачественное течение болезни Боткина, которое именуется «острой дистрофией печени», сопровождается развитием диффузного массивного некроза печени и формированием необратимых дистрофических изменений ее паренхимы. Клиническими маркерами этой формы болезни Боткина является прогрессирующее уменьшение печени, желтуха, общий тяжелый интоксикационный синдром, глубокие нарушения деятельности структур центральной нервной системы с развитием печеночной комы.
Признаками токсического некроза печени, который является одной из форм болезни Боткина, является развитие упорной анорексии, тошноты, повторных эпизодов рвоты по типу «кофейной гущи», нарастающей общей слабости, вялости, апатии, сонливости днем и бессонницы ночью. Гепатомегалия сменяется склеротическими изменениями печени, а консистенция паренхимы становится мягкой. Патогномоничными признаками развития неврологических изменений является появление возбуждения пациента, повышения сухожильных рефлексов и тремора, а при прогрессировании развивается кома.
Болезнь Боткина одинаково часто развивается у детей различного возрастного периода. Инкубационный период болезни Боткина у детей составляет от 15 до 40 суток, а продолжительность продромального периода значительно короче нежели у взрослых. Характеризуется общим недомоганием, диспептическими расстройствами в виде потери аппетита, тошноты, рвоты, отрыжки, запоров, болевого синдрома в эпигастральной области, а также признаками катара.
Развитие желтухи при болезни Боткина у детей постепенное и проявляется в виде желтушной окраски в первую очередь слизистых оболочек, а затем – кожных покровов, которая сопровождается легким кожным зудом. Болезнь Боткина у детей всегда сопровождается развитием гепатоспленомегалии, причем печень при данной патологии не только увеличенная, но и болезненная. Снижение интенсивности клинических проявлений наступает после купирования желтухи. Как передается болезнь Боткина у детей, проявляющаяся острой дистрофией печени достоверно неизвестно и, к счастью, данная патология встречается крайне редко у этой категории лиц.
Раннее установление диагноза у детей возможно при наличии патогномоничной клинической симптоматики и верификация контакта с больным данной патологией взрослым человеком или ребенком за 15—45 дней, так как инкубационный период болезни Боткина составляет именно этот промежуток времени. Для ранней верификации болезни Боткина имеет важное значение рутинное лабораторное обследование детей на предмет концентрации в сыворотке крови билирубина, содержания желчных пигментов, уробилина в моче, а также определения активности таких ферментов как альдолаза, трансаминаза. Перед назначением лечения детям с болезнью Боткина следует учитывать, что клиническую картину данного заболевания может симулировать грипп, механическая желтуха, пищевое отравление.
Лечение болезни Боткина у детей должно проводиться исключительно в условиях стационара инфекционного профиля с условием соблюдения постельного режима в течение всего желтушного периода. Диета при болезни Боткина у детей подразумевает употребление высококалорийной пищи с ограничением жиров животного происхождения и обогащения ежедневного пищевого рациона творогом, овощами и сырыми фруктами. При данной инфекционной патологии отмечается повышенная потребность в витаминах, которую невозможно покрыть рационализацией пищевого поведения, в связи с чем рекомендуется использовать пероральное введение витаминных комплексов в виде витамина С в суточной дозе 0,1—0,3 г, Никотиновой кислоты в суточной дозе 0,04 г, витаминов группы В по 0,003 г в сутки.
Детям, страдающим болезнью Боткина, показано применение 25% раствора Сульфата магния в объеме 5-10 мл в зависимости от возраста, минеральной воды «боржоми» по 100 мл в перед едой комнатной температуры. Тяжелое течение болезни Боткина, сопровождающееся развитием интоксикационного синдрома, является основанием для проведения парентеральной терапии 20% раствором глюкозы.
Профилактика болезни Боткина в детском возрасте проводится только при достоверном контакте ребенка с больным данной патологией человеком и подразумевает внутримышечное введение гамма-глобулина в дозе соответствующей возрасту ребенка.
Болезнь Боткина относится к категории инфекционных патологий, при которых противовирусная терапия не является основополагающим звеном в лечении. Первоочередным лечебным мероприятием при болезни Боткина является применение медикаментозной симптоматической терапии, подразумевающей назначение инфузий кристаллоидных растворов, витаминных комплексов, гепатопротекторов, которые способствуют быстрому восстановлению всех функций печени.
Постельный режим должны соблюдать только дети в активном желтушном периоде, в то время как взрослые пациенты должны лишь ограничить двигательную активность. Диета при болезни Боткина подразумевает обогащение ежедневного меню пациента продуктами высокой калорийности с обязательным употреблением сырых овощей и фруктов, а также зелени в достаточном количестве. Лечение болезни Боткина даже при условии легкого течения должно осуществляться в условиях инфекционного стационара с отправкой экстренного извещения в местную санитарно-эпидемиологическую станцию.
Профилактика болезни Боткина в лечебном учреждении заключается в обработке предметов обихода, а также естественных испражнений пациента методом кипячения, механической очистки и замачиванием в хлорсодержащих дезинфицирующих средств.
Выраженная интоксикация при болезни Боткина является показанием для назначения внутривенного вливания раствора Глюкозы в объеме 250 мл, гемодеза, кислородной терапии, а также приема глюкокортикостероидных препаратов. Абсолютным показанием для применения стероидных гормонов в дозе 30 мг по Преднизолону является болезнь Боткина, протекающая в форме острой дистрофии печени. Гормонотерапию при болезни Боткина необходимо проводить под контролем показателей свертываемости крови, а при первых признаках повышенной кровоточивости необходимым является назначение 1% раствора Викасола внутримышечно в дозе 2 мл курсом 2—3 суток.
Осложненное течение болезни Боткина, при котором отмечается образование воспалительных инфильтратов печени и печеночных абсцессов обязательно необходимо дополнить медикаментозную терапию антибактериальными средствами в виде Пенициллина в суточной дозе 100000000 ЕД, Эритромицина по 200 000 ЕД четырежды в сутки перорально.
Специфическая профилактика болезни Боткина применяется только по показаниям с применением гамма – глобулина в дозе 2 мл. Защитная реакция после проведения иммунизации наблюдается в 100% случаев в течение одного месяца. Даже когда возбудитель болезни Боткина поступает в организм человека, в течение двух недель после вакцинации развивается достаточный иммунный ответ. С целью обеспечения развития длительной иммунной защиты в отношении вируса болезни Боткина рекомендуется двукратная вакцинация. Введение вакцины против вируса болезни Боткина хорошо переносится пациентами различного возраста.
Превалирующее большинство пациентов, перенесших болезнь Боткина в анамнезе, являются абсолютно здоровыми, даже в случае тяжелого течения клинического периода заболевания. Рецидивирующее течение болезни Боткина не наблюдается, однако в 30% случаев у пациентов может сформироваться затяжное хроническое течение. Данное течение болезни Боткина наблюдается при несвоевременном обращении пациента за медицинской помощью к специалисту инфекционного профиля, а также несоблюдении рекомендаций лечащего врача, касающихся вопросов соблюдения режима труда и питания.
Результатом болезни Боткина в остром периоде является нарушение функциональных способностей паренхимы печении и сопутствующими ферментативными сбоями, которые негативно отражаются на функционировании всего организма, и к счастью, имеют преходящий характер. При отсутствии своевременной диагностики и соблюдения условий медикаментозного лечения, болезнь Боткина может провоцировать развитие осложнений в виде цирроза печени, асцита, печеночной недостаточности и энцефалопатии. Летальный исход может наблюдаться только в случае болезни Боткина, протекающей в острой дистрофической форме у лиц, страдающих иммунодефицитом.
Период реконвалесценции при болезни Боткина составляется 2-3 месяца и в 70% случаев заканчивается полным выздоровлением. Тяжелым течением отличается болезнь Боткина у новорожденных детей, а также лиц пожилого возраста, поэтому к профилактике осложнений у этой категории пациентов необходимо подходить с особым вниманием. Неспецифическая профилактика болезни Боткина имеет первоочередное значение и заключается в соблюдении чистоты продуктов питания и водопроводной воды, правил личной гигиены.
Болезнь Боткина – какой врач поможет? При наличии или подозрении на развитие болезни Боткина следует незамедлительно обратиться за консультацией к таким врачам как инфекционист, терапевт.
Специально для: Медицинский портал
Принципиальным отличием болезни Боткина от других вирусных заболеваний печени является то, что данная патология не склонна к хронизации ввиду отсутствия дегенеративного влияния на паренхиму печени. Развитие смертельного исхода при болезни Боткина возможно лишь в случае осложненного течения, что наблюдается крайне редко и является скорее исключением из правил.
Случаи болезни Боткина в последнее время наблюдаются в виде вспышек, хотя раньше наблюдались целые эпидемии данной инфекционной патологии во всем мире, которые развивались с некоторой цикличностью.
Среди всех токсикоинфекций болезнь Боткина составляет превалирующее большинство. Возбудитель болезни Боткина длительно существует в условиях окружающей среды и устойчив к большинству процессов пищевого производства, которые стандартно используются для ингибирования бактериальных патогенов.
Болезнь Боткина приводит к экономическим и социальным потерям, в связи с тем, что лечение и восстановление пациентов, как правило, занимают длительный период времени, поэтому вопрос профилактики данной инфекционной патологии является чрезвычайно важным звеном.
Причины болезни Боткина
Главным источником распространения инфекции при болезни Боткина является человек, у которого наблюдается клиническая картина данной патологии и вместе с зараженными фекалиями выделяет вирионы в окружающую среду. Возбудитель болезни Боткина патогенен в отношении людей и чрезвычайно устойчив к факторам окружающей среды. Следует учитывать, что в роли источника распространения вируса при болезни Боткина может выступать не только больной человек, но и вирусоноситель.
Помимо нахождения вируса в кале больных болезнью Боткина, возбудитель в большом количестве концентрируется в крови. Заражение болезнью Боткина может осуществляться практически любым методом, однако, преимущественным является фекально-оральный и водный. Максимальную опасность в отношении эпидемиологии распространения вируса болезни Боткина составляют скрытые вирусоносители, к которым относятся пациенты с латентным течением клинической картины.
Патогенез развития болезни Боткина заключается в том, что вирус гематогенно распространяется по всему организму и концентрируется в печени, провоцируя воспалительные изменения в ее паренхиме. Болезнь Боткина приводит к нарушению билирубинвыводящей функции гепатоцитов, что сопровождается избыточным скоплением билирубина в циркулирующей крови, провоцируя развитие желтухи. Размножение вирусных частиц при болезни Боткина происходит в цитоплазме гепатоцитов, после чего они массово попадают в кишечник с желчью, продвигаясь по желчным протокам. Лица, переболевшие данной болезнью, приобретают пожизненный иммунный ответ, который не защищает реконвалесцентов от заражения другими видами вирусного гепатита.
Болезнь Боткина можно с уверенностью отнести к разряду детских инфекций, хотя большинство случаев заболеваемости данной патологией у детей не регистрируется, так как протекает в бессимптомной форме.
Симптомы и признаки болезни Боткина
Боткина развивается стадийно. Для данной патологии характерно наличие длительного продромального периода, который проявляется лихорадочным и диспепсическим синдромом, которые проявляются недомоганием, чувством разбитости, снижением аппетита, отрыжкой, тошнотой и рвотой съеденной пищей, болью в правом подреберье, повышением температуры тела до 38,5°С.
Развитие клинических проявлений желтушного периода при болезни Боткина очень стремительное и сопровождается улучшением общего состояния пациента. В первую очередь желтушность проявляется на слизистых оболочках и склерах, а позже распространяется на кожные покровы всего туловища. Нарастание желтухи происходит постепенно, в отличие от проявлений инкубационного периода, и занимает примерно неделю. Желтуха при болезни Боткина чаще всего сопровождается развитием адинамии, головной боли, бессонницы, кожного зуда, раздражительности.
Объективными признаками болезни Боткина считается небольшое или значительное увеличение размеров печени, край которой несколько уплотнен и чувствителен при пальпации. В некоторых ситуациях гепатомегалия сочетается с увеличением селезенки. Потемнение мочи при болезни Боткина обусловлено концентрацией уробилина в моче, а вследствие недостаточности билирубина в кишечнике, кал обесцвечивается. Лабораторными критериями желтушного периода при болезни Боткина является лейкопения, и незначительное повышение показателя концентрации билирубина в сыворотке крови до 8 – 10 мг%. При затяжном течении болезни Боткина отмечается увеличение желтушного периода до нескольких месяцев.
Продолжительность и интенсивность клинических проявлений при болезни Боткина может значительно варьировать. Инкубационный период болезни Боткина, а также желтуха, при легком течении, отличается кратковременностью. В этой ситуации хорошим подспорьем является применение лабораторных методов диагностики в виде определения активности альдолазы, которая увеличивается в несколько раз.
Тяжелое течение болезни Боткина отличается развитием нервно-психических расстройств в виде заторможенности, сонливости, а также выраженной интенсивности желтухи, появлением петехиальной сыпи на коже диффузного характера. Лабораторными признаками тяжелого течения болезни Боткина является увеличение уровня билирубина в циркулирующей крови до 20 мг%, показателя тимоловой пробы до 20 – 24 единиц и одновременным снижением сулемовой пробы до 1,4 – 1,1 единицы.
Злокачественное течение болезни Боткина, которое именуется «острой дистрофией печени», сопровождается развитием диффузного массивного некроза печени и формированием необратимых дистрофических изменений ее паренхимы. Клиническими маркерами этой формы болезни Боткина является прогрессирующее уменьшение печени, желтуха, общий тяжелый интоксикационный синдром, глубокие нарушения деятельности структур центральной нервной системы с развитием печеночной комы.
Признаками токсического некроза печени, который является одной из форм болезни Боткина, является развитие упорной анорексии, тошноты, повторных эпизодов рвоты по типу «кофейной гущи», нарастающей общей слабости, вялости, апатии, сонливости днем и бессонницы ночью. Гепатомегалия сменяется склеротическими изменениями печени, а консистенция паренхимы становится мягкой. Патогномоничными признаками развития неврологических изменений является появление возбуждения пациента, повышения сухожильных рефлексов и тремора, а при прогрессировании развивается кома.
Болезнь Боткина у детей
Болезнь Боткина одинаково часто развивается у детей различного возрастного периода. Инкубационный период болезни Боткина у детей составляет от 15 до 40 суток, а продолжительность продромального периода значительно короче нежели у взрослых. Характеризуется общим недомоганием, диспептическими расстройствами в виде потери аппетита, тошноты, рвоты, отрыжки, запоров, болевого синдрома в эпигастральной области, а также признаками катара.
Развитие желтухи при болезни Боткина у детей постепенное и проявляется в виде желтушной окраски в первую очередь слизистых оболочек, а затем – кожных покровов, которая сопровождается легким кожным зудом. Болезнь Боткина у детей всегда сопровождается развитием гепатоспленомегалии, причем печень при данной патологии не только увеличенная, но и болезненная. Снижение интенсивности клинических проявлений наступает после купирования желтухи. Как передается болезнь Боткина у детей, проявляющаяся острой дистрофией печени достоверно неизвестно и, к счастью, данная патология встречается крайне редко у этой категории лиц.
Раннее установление диагноза у детей возможно при наличии патогномоничной клинической симптоматики и верификация контакта с больным данной патологией взрослым человеком или ребенком за 15—45 дней, так как инкубационный период болезни Боткина составляет именно этот промежуток времени. Для ранней верификации болезни Боткина имеет важное значение рутинное лабораторное обследование детей на предмет концентрации в сыворотке крови билирубина, содержания желчных пигментов, уробилина в моче, а также определения активности таких ферментов как альдолаза, трансаминаза. Перед назначением лечения детям с болезнью Боткина следует учитывать, что клиническую картину данного заболевания может симулировать грипп, механическая желтуха, пищевое отравление.
Лечение болезни Боткина у детей должно проводиться исключительно в условиях стационара инфекционного профиля с условием соблюдения постельного режима в течение всего желтушного периода. Диета при болезни Боткина у детей подразумевает употребление высококалорийной пищи с ограничением жиров животного происхождения и обогащения ежедневного пищевого рациона творогом, овощами и сырыми фруктами. При данной инфекционной патологии отмечается повышенная потребность в витаминах, которую невозможно покрыть рационализацией пищевого поведения, в связи с чем рекомендуется использовать пероральное введение витаминных комплексов в виде витамина С в суточной дозе 0,1—0,3 г, Никотиновой кислоты в суточной дозе 0,04 г, витаминов группы В по 0,003 г в сутки.
Детям, страдающим болезнью Боткина, показано применение 25% раствора Сульфата магния в объеме 5-10 мл в зависимости от возраста, минеральной воды «боржоми» по 100 мл в перед едой комнатной температуры. Тяжелое течение болезни Боткина, сопровождающееся развитием интоксикационного синдрома, является основанием для проведения парентеральной терапии 20% раствором глюкозы.
Профилактика болезни Боткина в детском возрасте проводится только при достоверном контакте ребенка с больным данной патологией человеком и подразумевает внутримышечное введение гамма-глобулина в дозе соответствующей возрасту ребенка.
Лечение болезни Боткина
Болезнь Боткина относится к категории инфекционных патологий, при которых противовирусная терапия не является основополагающим звеном в лечении. Первоочередным лечебным мероприятием при болезни Боткина является применение медикаментозной симптоматической терапии, подразумевающей назначение инфузий кристаллоидных растворов, витаминных комплексов, гепатопротекторов, которые способствуют быстрому восстановлению всех функций печени.
Постельный режим должны соблюдать только дети в активном желтушном периоде, в то время как взрослые пациенты должны лишь ограничить двигательную активность. Диета при болезни Боткина подразумевает обогащение ежедневного меню пациента продуктами высокой калорийности с обязательным употреблением сырых овощей и фруктов, а также зелени в достаточном количестве. Лечение болезни Боткина даже при условии легкого течения должно осуществляться в условиях инфекционного стационара с отправкой экстренного извещения в местную санитарно-эпидемиологическую станцию.
Профилактика болезни Боткина в лечебном учреждении заключается в обработке предметов обихода, а также естественных испражнений пациента методом кипячения, механической очистки и замачиванием в хлорсодержащих дезинфицирующих средств.
Выраженная интоксикация при болезни Боткина является показанием для назначения внутривенного вливания раствора Глюкозы в объеме 250 мл, гемодеза, кислородной терапии, а также приема глюкокортикостероидных препаратов. Абсолютным показанием для применения стероидных гормонов в дозе 30 мг по Преднизолону является болезнь Боткина, протекающая в форме острой дистрофии печени. Гормонотерапию при болезни Боткина необходимо проводить под контролем показателей свертываемости крови, а при первых признаках повышенной кровоточивости необходимым является назначение 1% раствора Викасола внутримышечно в дозе 2 мл курсом 2—3 суток.
Осложненное течение болезни Боткина, при котором отмечается образование воспалительных инфильтратов печени и печеночных абсцессов обязательно необходимо дополнить медикаментозную терапию антибактериальными средствами в виде Пенициллина в суточной дозе 100000000 ЕД, Эритромицина по 200 000 ЕД четырежды в сутки перорально.
Специфическая профилактика болезни Боткина применяется только по показаниям с применением гамма – глобулина в дозе 2 мл. Защитная реакция после проведения иммунизации наблюдается в 100% случаев в течение одного месяца. Даже когда возбудитель болезни Боткина поступает в организм человека, в течение двух недель после вакцинации развивается достаточный иммунный ответ. С целью обеспечения развития длительной иммунной защиты в отношении вируса болезни Боткина рекомендуется двукратная вакцинация. Введение вакцины против вируса болезни Боткина хорошо переносится пациентами различного возраста.
Последствия болезни Боткина
Превалирующее большинство пациентов, перенесших болезнь Боткина в анамнезе, являются абсолютно здоровыми, даже в случае тяжелого течения клинического периода заболевания. Рецидивирующее течение болезни Боткина не наблюдается, однако в 30% случаев у пациентов может сформироваться затяжное хроническое течение. Данное течение болезни Боткина наблюдается при несвоевременном обращении пациента за медицинской помощью к специалисту инфекционного профиля, а также несоблюдении рекомендаций лечащего врача, касающихся вопросов соблюдения режима труда и питания.
Результатом болезни Боткина в остром периоде является нарушение функциональных способностей паренхимы печении и сопутствующими ферментативными сбоями, которые негативно отражаются на функционировании всего организма, и к счастью, имеют преходящий характер. При отсутствии своевременной диагностики и соблюдения условий медикаментозного лечения, болезнь Боткина может провоцировать развитие осложнений в виде цирроза печени, асцита, печеночной недостаточности и энцефалопатии. Летальный исход может наблюдаться только в случае болезни Боткина, протекающей в острой дистрофической форме у лиц, страдающих иммунодефицитом.
Период реконвалесценции при болезни Боткина составляется 2-3 месяца и в 70% случаев заканчивается полным выздоровлением. Тяжелым течением отличается болезнь Боткина у новорожденных детей, а также лиц пожилого возраста, поэтому к профилактике осложнений у этой категории пациентов необходимо подходить с особым вниманием. Неспецифическая профилактика болезни Боткина имеет первоочередное значение и заключается в соблюдении чистоты продуктов питания и водопроводной воды, правил личной гигиены.
Болезнь Боткина – какой врач поможет? При наличии или подозрении на развитие болезни Боткина следует незамедлительно обратиться за консультацией к таким врачам как инфекционист, терапевт.
Внимание! Все статьи носят исключительно информационный характер. Не занимайтесь самолечением, обратитесь за подробной консультацией к специалисту. Здоровье и медицина: pomedicine.ru
- Витапрост - инструкция по применению
- Эфирное масло мяты
- Лечиться в России стало безопасно
- Генетики предложили новый тест для диагностики мужского бесплодия
- Причины сиалоаденита, симптомы и лечение