Причины, симптомы и лечение ревматоидного артрита
Сегодня речь пойдет: Причины, симптомы и лечение ревматоидного артрита
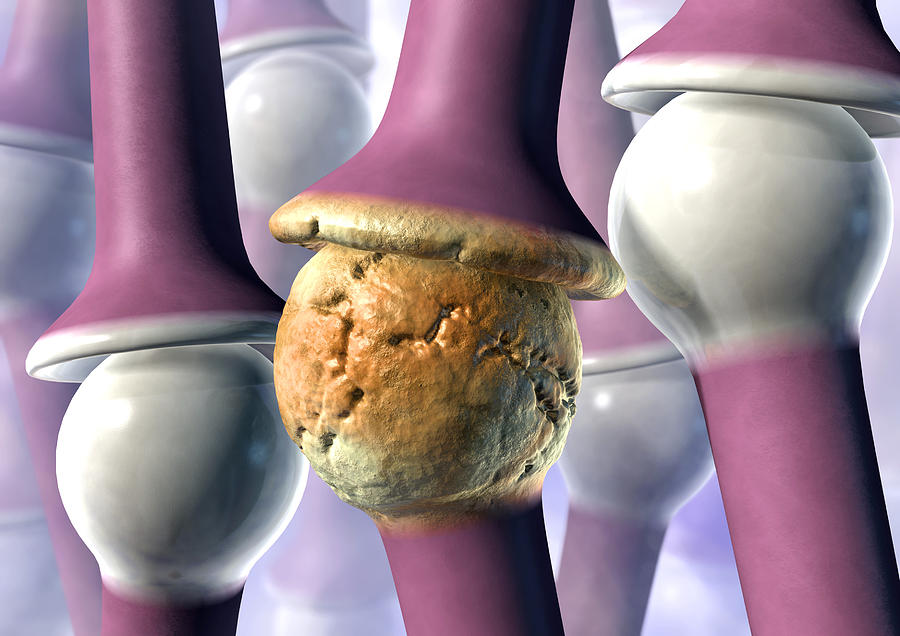
Ревматоидный артрит относится к системным заболеваниям соединительной ткани. Это хроническое заболевание, инфекционно-воспалительного происхождения, при котором поражаются преимущественно периферические мелкие суставы. Характеризуется разрушительными процессами в суставной ткани, прогрессивным течением с развитием анкилозов (полная неподвижность в суставе). Кроме всего прочего ревматоидный артрит рассматривается как аутоиммунное заболевание, то есть защитная система перестаёт отличать чужие, инородные микроорганизмы (вирусы, бактерии) от своих собственных клеток, и таким образом направляет свою агрессию на собственный организм.
На протяжении многих десятилетий осуществлялись попытки найти патогенный инфекционный агент, вызывающий ревматоидный артрит.
В пользу наличия инфекционного процесса говорят такие симптомы заболевания как:
Острое начало
Повышенная температура тела и потоотделение
Увеличение лимфатических узлов
С другой стороны нет чётких критериев для принадлежности ревматоидного артрита к инфекционному заболеванию:
Болезнь не имеет сезонности
Не передается через гемотрансфузию или пересадку органов
Нет эффективности при лечении антибиотиками
Если кто-то из членов семьи болен ревматоидным артритом, то риск заболевания других членов очень незначителен.
В пользу этой теории говорит то, что у пациентов страдающих ревматоидным артритом есть особые гены, которые видоизменяют рецепторы на поверхности мембран клеток организма. В результате иммунная система не распознаёт свои клетки и вырабатывает специальные антитела против них, для разрушения и удаления из организма. К таким генам относится DRB1.
Вирус краснухи
Вирус герпеса
Вирус Эпстайна-Барра
Вирус гепатита В. и др
При рассмотрении клинических симптомов следует учитывать, что ревматоидный артрит это, прежде всего системное заболевание, при котором могут поражаться как суставы, так и различные органы и системы.
Клинические проявления зависят от ряда факторов:
Тяжести течения
Локализации патологического очага
Обратимости процесса
Патологических изменений
Наличия осложнений
В 70% случаев заболевание начинается в холодное время года. Провоцирующими факторами являются: вирусные, бактериальные инфекции, травмы, хирургические вмешательства, пищевая аллергия и др. Характеризуется медленным течением с постепенным нарастанием клинических симптомов. При ревматоидном артрите преимущественно поражаются мелкие периферические суставы кистей, стопы. Впоследствии в патологический процесс вовлекаются другие органы и системы – так называемые внесуставные проявления ревматоидного артрита.
Усталость
Слабость
Снижение веса
Немотивированное повышение температуры тела
Мышечные боли
Потливость
Существует несколько вариантов начала заболевания: острое, подострое
1) Боль в суставах
Боли в суставах характеризуются рядом признаков:
Боль носит воспалительный характер
Постоянная
Ноющая
Волнообразная характер – боль может усиливаться к вечеру
Устраняется при приёме противовоспалительных препаратов
Характерно симметричное поражение суставов
Чаще в процесс вовлекаются мелкие суставы кистей, стоп, запястья, коленных, локтевых. Реже воспаляются тазобедренные, плечевые и позвоночные суставы. Количество поражённых суставов варьирует в зависимости от активности течения заболевания. Чаще всего проявляется полиартритом (поражение 3 и более суставов). Реже встречаются повреждения 2 (олигоартрит) или одного (моноартрит) суставов.
2) Боли в мышцах
Симптом, который сопровождает острое воспаление. Носит ноющий, длительный характер.
3) Лихорадку
Лихорадка отражает наличие воспалительного процесса. Чем активнее развивается заболевание, тем выше поднимается температура тела.
4) треннюю скованность
Утренняя скованность, длительность которой составляет от 30 минут до часа и больше, появляется утром после сна. Характеризуется ограничением подвижности и усилением боли в поражённых суставах, при попытке осуществить какое-либо движение. Объясняется тем, что за ночь в полости суставов накапливается воспалительный экссудат (жидкость), а также нарушенным суточным ритмом выделения глюкокортикоидных гормонов.
Глюкокортикоиды уменьшают воспалительные реакции и количество экссудата в суставах. В норме пик выделения этих гормонов наблюдается в утренние часы.
Постепенно симптомы прогрессируют, нарушается функция суставов, появляются деформации.
В 90 % случаев при ревматоидном артрите повреждаются суставы кисти. Обычно изменения отмечаются в:
Проксимальных (ближе к пястью) межфаланговых суставах
вторых-третьих пястно-фаланговых суставах
суставах запястья
В начальной стадии развивается отёк вокруг вовлечённых в процесс суставов. Наряду с поражением суставов наблюдается воспаление и отёк мышечных сухожилий, прикреплённых к данным суставам. Нарушается подвижность из-за появления болей. Больной жалуется на невозможность сжатия кисти в кулак. При частых обострениях или неэффективности лечения появляются другие признаки и симптомы заболевания.
Вторая стадия процесса характеризуется прогрессированием ревматоидного процесса. В добавление к первичным проявлениям заболевания в начальной стадии, присоединяются симптомы, связанные с различными деформациями кисти и пальцев. К ним относятся такие типы как:
К другим симптомам относятся:
Теносиновит кисти – воспаление влагалищ сухожилий (оболочки, внутри которых проходят сухожилия). Присоединяются к суставам и обеспечивают двигательную функцию. Основные симптомы:
боль при пальпации
припухлость в области сухожилий
утолщение воспалённых сухожилий
нарушение двигательной функции пальцев и кисти
Этот признак возникает вследствие сдавливания срединного нерва. Сухожилия мышц сгибателей пальцев, проходят через специальный канал, который находится между предплечьем и кистью и называется карпальным. В этом же канале проходит срединный нерв, осуществляющий иннервацию ладони и части пальцев. При синовите, сухожилия сгибателей пальцев утолщаются и сдавливают срединный нерв. При этом нарушается чувствительность и двигательная функция первых трёх пальцев кисти.
Боль, которая распространяется на область предплечья
Парестезия (онемение), нарушается чувствительность первых 3 пальцев
Поражение локтевого и лучелоктевого суставов проявляются болезненностью ограничением подвижности. При прогрессировании процесса может развиваться контрактура (ограничение подвижности, когда сустав находится длительное время в определённой позиции), чаще локтевой сустав находится в положении полусгибания.
Поражение плечевого сустава вовлекает за собой воспаление мышц плечевого пояса, ключицы, шеи. Проявляется в виде повышения локальной температуры, припухлостью, ограничением подвижности в суставе. Неподвижность, вызванная болью, влечёт за собой атрофию (уменьшение массы, недостаточность функции) мышц, слабость капсулы сустава и появлению подвывиха головки плечевой кости.
Поражение суставов стоп сопровождается болью при ходьбе, беге. Деформации пальцев стопы (чаще 2, 3, 4) осложняют подбор удобной обуви для ходьбы. При ревматоидном артрите стоп, так же как и при поражении кистей рук, отмечаются смещение пальцев в наружную сторону, патологическое сгибание пальцев, что в сочетании с болевым синдромом ещё больше снижает устойчивость, поддержание равновесия и равномерную походку.
Поражение голеностопного сустава встречается редко и проявляется теми же основными симптомами, как и при воспалении других суставов
Гонартроз - воспаление коленного сустава носит особенный характер. Деформации, которые происходят в суставе, значительно нарушают двигательную активность больного. При длительной неподвижности развиваются сгибательная контрактура сустава и атрофия четырёхглавой мышцы (осуществляет разгибание в коленном суставе).
Воспалительный экссудат накапливается в межсуставной полости. При сгибании в коленном суставе повышается давление воспалительной жидкости, которая выпячивается в подколенную ямку. Впервые этот симптом описал Бейкер, в чью честь его и назвали (киста Бейкера).
Коксартроз – артрит тазобедренного сустава. Развивается в редких случаях и носит тяжёлый затяжной характер. Важными симптомами являются боль, иррадиирующая (распространяющаяся) в паховую область, чувство укорочения пораженной конечности и связанная с этим хромота при ходьбе. В последние годы всё чаще отмечается ишемический некроз (омертвение от недостаточного кровоснабжения) головки бедренной кости. Вовлечение в процесс тазобедренного сустава имеет тяжёлые последствия и приводит к инвалидизации больного.
Поражение позвоночного столба. Довольно редкое проявление болезни, встречается в далеко зашедших стадиях процесса. При ревматоидном артрите поражается шейный отдел, в основном страдает сустав атланта (первый шейный позвонок). Болезнь выражается в появлении боли в области шеи, отдающей в затылок, плечо и руку. При развитии деформаций возникает крепитация (хруст) и подвывих шейных сегментов, что приводит к ограничению подвижности шеи.
Из наиболее редких проявлений болезни отмечаются поражения таких суставов как:
Грудиноключичный
Акромиально-ключичный
Перстнечерпаловидный
Перечисленные суставы имеют слабо развитый суставной аппарат. Редкость поражения соответствующих суставов объясняется тем, что при ревматоидном артрите в процесс вовлекаются в основном суставы, в которых имеются суставная капсула, жидкость и значительный слой внутрисуставного хряща.
Условием для кожных проявлений является воспаление периферических мелких артерий и вен. При этом нарушается питание и обмен веществ в коже и подкожно-жировой клетчатке. Основными симптомами являются:
Истончение и сухость кожи
Экхимозы (небольшие подкожные кровоизлияния)
Ломкость ногтей
Некроз тканей в околоногтевой области
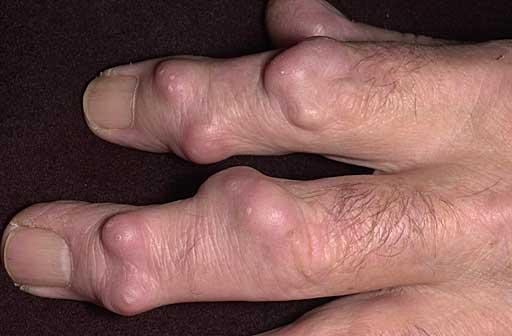
Ревматоидные узелки – это подкожные плотные образования небольшого диаметра (до 2см). По одной из наиболее распространённых теорий, ревматоидные узелки представляют собой не что иное как омертвение тканей вокруг воспаленных мелких кровеносных сосудов, с накоплением в них иммунных комплексов и ревматоидного фактора. Появление узелков связано с обострением хронического процесса. При стихании воспаления они исчезают, либо значительно уменьшаются в размере.
плотность
безболезненность
подвижность
узлы не сращены с окружающей тканью
Появляются на наружных поверхностях конечностей или в местах постоянного давления (локти, затылок, крестец). Количество узелков варьирует от одного до десяти. Возможно образование ревматоидных узелков во внутренних органах: сердце, легких, нервной системе.
Примерно у 75% из пациентов отмечаются боли различной интенсивности и локализации. При ревматоидном артрите поражаются те группы мышц, которые прикрепляются к поврежденным суставам. Постепенно, из-за ослабления функциональной способности, снижается тонус и сила мышечных сокращений. Длительная утрата дееспособности приводит к атрофии мышц и к развитию дополнительных деформаций в костно-суставной системе.
Специфических проявлений со стороны ЖКТ при ревматоидном артрите нет. Могут быть лишь общие нарушения пищеварения, снижение аппетита, метеоризм (повышенное газообразование в кишечнике). Реже отмечаются боли в животе, тяжесть в эпигастральной области (верхняя треть живота). Эти и некоторые другие симптомы наиболее часто появляются на фоне применения противовоспалительных препаратов, которые оказывают раздражающее влияние, вызывают эрозии, язвы слизистой оболочки ЖКТ. В 20-30% случаев наблюдается увеличение границ печени.
Мишенью для ревматоидного артрита при поражении легочной системы является плевра (капсула органа) и интерстициальная ткань (промежуточная структурная ткань легких).
Поражение плевры сопровождается сухим или экссудативным плевритом.
Плеврит представляет собой воспаление листков плевры: внутреннего и наружного листка, между которыми может накапливаться воспалительный экссудат.
Поражение интерстиция легочной ткани проявляется в виде интерстициальной пневмонии, при которой затрудняется обмен газами, и легочной кровоток.
Клинически встречается редко. Ревматоидный процесс может поражать все слои сердца: эндокард, миокард, перикард, а также коронарные (сердечные) сосуды.
Эндокардит – воспаление внутренней стенки сердца. Ревматоидные узелки, образующиеся здесь, прикрепляются к клапанам сердца и вызывают различного рода пороки с нарушением гемодинамики (кровообращения) и сердечной недостаточностью.
Миокардит – воспаление мышечной стенки сердца. При миокардите чаще всего развиваются нарушения сердечного ритма в виде аритмий, экстрасистолий и др.
Перикардит – воспаление околосердечной сумки. При образовании экссудата внутри перикарда существенно нарушается работа сердца.
Самым тяжелым и прогрессирующим течением характеризуется почечная патология. При ревматоидном артрите проявляется в виде гломерулонефрита.
Ревматоидный гломерулонефрит – это воспаление клубочков почек. Циркулирующие в крови иммунные комплексы накапливаются в почечных клубочках и, таким образом, оказывают свое разрушающее действие. Почки перестают выполнять фильтрацию вредных веществ, которые накапливаясь в организме, оказывают токсическое действие на органы и системы. Постепенно развивается почечная недостаточность.
Встречается тогда, когда патологический процесс затрагивает кровеносные капилляры, кровоснабжающие головной мозг, и оболочки спинных и черепно-мозговых нервов. Заболевание сопровождается различными нарушениями чувствительности, параличами, нарушениями терморегуляции, потоотделения и др.
 Осложнения ревматоидного артрита подразделяются на системные и местные изменения.
Осложнения ревматоидного артрита подразделяются на системные и местные изменения.
Для местных осложнений характерно нарушение функций опорно-двигательного аппарата. Деформации суставов ведут к длительной потере трудоспособности и инвалидизации больного.
Системные осложнения возникают после 10-15 лет после начала заболевания. К ним относят поражение жизненно важных органов в различной степени. К самым распространенным относят:
Длительная активация иммунной системы приводит к увеличению и нарушению функций селезенки. Значительно изменяется содержание в крови форменных элементов. При прохождении через измененную селезенку разрушаются эритроциты, лейкоциты, тромбоциты. При этом наблюдаются следующие синдромы:
Тромбоцитопенический синдром.
Тромбоцитопения – это снижение количества тромбоцитов в крови. Недостаток тромбоцитов ведет к нарушению свёртываемости крови. Проявляется в виде мелкоточечных кровоизлияний повышенной ломкостью капилляров и др.
Анемический синдром.
Анемия – это снижение количества эритроцитов и гемоглобина в крови. Эритроциты участвуют в доставке кислорода к тканям и выведению взамен углекислого газа. Проявляется повышенной утомляемостью, усталостью, бледностью кожных покровов и пр.
Лейкопенический синдром.
Лейкопения – это уменьшение количества лейкоцитов в крови, которые оказывают защитную функцию, при попадании чужеродных организму веществ. Проявляется частым присоединением инфекций. Больные теряют в весе, падает трудоспособность.
Амилоид – это патологически измененный белок, который образуется в печени при длительных хронических заболеваниях. Амилоидоз считается одним из самых серьезных осложнений при ревматоидном артрите, приводящим к смерти больного. Амилоид откладывается в различных органах и системах, накапливается и нарушает нормальную функцию последних. Самым частым и грозным осложнение является поражение почек. Почки постепенно утрачивают свою фильтрационную способность, что приводит к хронической почечной недостаточности.
Лабораторные данные разделяются на две категории:
К первой категории относятся лабораторные анализы, указывающие на общие признаки, характерные для воспалительного процесса, к ним относят:
Характерно увеличение синтеза белков, специфичных для активной фазы воспаления.
Ко второй категории относят лабораторные исследования, прямо указывающие на наличие специфических маркеров ревматоидного артрита.
Анализы крови при ревматоидном артрите
Цитруллин это аминокислота, которая образуется при воспалительном процессе. Структурные белки клетки, у которых присутствует цитруллин, распознаются иммунной системой как чужеродный белок, с формированием к нему специфических антител, с развёртыванием аутоиммунных воспалительных процессов.
Это визуализация полости сустава при помощи специального оптического прибора.
Позволяет оценить распространённость повреждений
Определяет объем хирургического вмешательства
В случае необходимости берёт материал на биопсию
Для дифференциальной диагностики (туберкулёза, саркоидоза)
Являются основными при инструментальном обследовании больного, а также используются в качестве одного из критериев для постановки диагноза. Для определения стадии рентгенологических изменений было разработано несколько методик. Среди них выделяют методы: Штейброкера, Шарпа, Ларсена. Каждый способ имеет общие характеристики (подсчёт количества эрозий, кист, степени деформации), и служит для определения степени разрушения суставов.
Рентгенография суставов
Технеций - радиоактивное вещество, накапливается в воспалённых суставах. Чем активнее патологический процесс, тем больше содержание технеция в суставе. Метод очень чувствительный и позволяет ставить диагноз на ранних стадиях болезни.
Биопсия синовиальной оболочки сустава
Биопсия – это микроскопическое исследование кусочка ткани из патологического очага. Проводится в редких случаях с целью дифференциальной диагностики с другими заболеваниями (опухоли, туберкулёз). При биопсии синовиальной оболочки выявляют изменения, характерные для воспалительного процесса:
Используется при тяжелом прогрессивном течении заболевания, когда в патологический процесс вовлекаются внутренние органы. На УЗИ можно увидеть патологические изменения в таких органах как: сердце, печень, поджелудочная железа, селезенка и другие органы.
По каким критериям врач выставляет диагноз ревматоидного артрита?
Во внимание берутся все признаки: жалобы пациента, лабораторные и инструментальные результаты исследований.
1. утренняя скованность, которая длится час и более
2. артрит мелких кистевых суставов. Опухание одного и более из нижеперечисленных суставов:
между проксимальными фалангами пальцев
лучезапястных
пястно-фаланговых
3. симметричный артрит. Симметричное поражение суставов, наиболее часто вовлекающихся в патологический процесс.
4. Припухлость не менее трех из нижеперечисленных групп суставов, с обеих сторон:
Межфаланговые проксимальные
Пястно-фаланговые
Лучезапястные
Локтевые
Суставы ног
Коленные
Голеностопные
Плюстнефаланговые
5. Присутствие ревматоидных узелков, которые диагностирует только врач
6. Определение ревматоидного фактора в крови любым доступным лабораторным методом
7. Присущие рентгенологические изменения в суставах и костях, для ревматоидного артрита. (Эрозии, субхондральный - то есть подхрящевой остеопороз кости, различные деформации в суставе).
Наличие четырёх и более из вышеперечисленных критериев позволяет поставить диагноз ревматический артрит.
Медикаментозное лечение ревматоидного артрита при обострении - противовоспалительные препараты, ингибиторы фактора некроза опухоли, стероидные препараты
Первый этап включает купирование острой фазы заболевания
Второй этап – поддерживающая терапия
Лечение острой фазы заключается в уменьшении воспалительного процесса. С этой целью в первую очередь назначаются нестероидные противовоспалительные средства (НПВС).
Противовоспалительные препараты из группы ингибиторов циклооксигеназы (ЦОГ) 1-2 - группа препаратов угнетающих фермент, ответственный за физиологические и воспалительные реакции.
Золотым стандартом, при выборе препарата из этой группы, по праву считается диклофенак. Препарат обладает самыми оптимальными свойствами при лечении обострения заболевания.
Диклофенак в большей степени уменьшает боль, снимает отек воспаленных тканей, снижает локальную гиперемию (покраснение). Максимальная доза препарата составляет 150мг/день.
Наиболее часто использующимися препаратами, в порядке уменьшения выраженности противовоспалительного эффекта являются следующие:
Диклофенак 100-150мг/день
Индометацин 150мг/день
Напроксен 0.75-1.0мг/день
Ибупрофен 1200-1600мг/день
Особенности приема препаратов данной группы
Мелоксикам (мовалис) 7.5-15мг/день
Пироксикам 30-40мг/день
Рофекоксиб 12.5мг/день
Данные средства имеют меньше побочных эффектов и действуют только на уровне воспалительного процесса. Применяются при непереносимости препаратов первого поколения, заболеваниях ЖКТ, печени и других внутренних органах. Особенности приема такие же, как и для препаратов из первой группы.
Глюкокортикостероиды – это гормоны натурального или синтетического происхождения. Участвуют во всех видах обмена, обладают иммуннодепрессивной, противовоспалительной активностью.
В случае неэффективности приема нестероидных противовоспалительных препаратов, назначаются глюкокортикоиды для уменьшения симптоматики не только суставного синдрома, но и поражении внутренних органов при системной форме заболевания.
В практике чаще используются преднизолон и метилпреднизолон. Преднизолон является эталонным препаратом (оптимальная доза 10-15мг день), поэтому остальные глюкокортикоиды равняются на него в эквивалентной дозе. Например: 5мг преднизолона равняется
4мг метилпреднизолона или триамцинолона
0.75мг дексаметазона
Подходя к вопросу о назначении глюкокортикоидных гормонов, следует учитывать:
Уровень артериального давления (не должен быть выше нормы)
Состояние иммунной системы
Электролитный баланс (содержание в крови ионов K,Ca, Na, CL)
Возраст и пол пациента
Чтобы избежать многочисленных побочных эффектов от приема препаратов данной группы, необходимо знать основные принципы применения:
 Метод основан на введении больших доз лекарственных средств, в продолжение нескольких дней. Данный метод оправдан с той точки зрения, что при тяжелом остром процессе невозможно уменьшить воспалительные явления, обычными дозами препаратов. Существуют несколько методик и групп лекарственных средств, для этой цели. Во избежание нежелательных, а порой и опасных для жизни побочных эффектов, пульстерапия проводится в стационарных условиях, и под строгим наблюдением лечащего врача.
Метод основан на введении больших доз лекарственных средств, в продолжение нескольких дней. Данный метод оправдан с той точки зрения, что при тяжелом остром процессе невозможно уменьшить воспалительные явления, обычными дозами препаратов. Существуют несколько методик и групп лекарственных средств, для этой цели. Во избежание нежелательных, а порой и опасных для жизни побочных эффектов, пульстерапия проводится в стационарных условиях, и под строгим наблюдением лечащего врача.
Метод с применением глюкокортикоидов
Три дня подряд вводят внутривенно - капельно1000мг метилпреднизолона (медрол). Терапия дает зачастую поразительный эффект уже на 3-5 день лечения. Стихает воспалительный процесс, уменьшается боль и отечность суставов. В дальнейшем переходят на поддерживающие дозы препарата.
Циклофосфамид (циклофосфан) один раз в месяц вводят 1000мг в течение года.
Через год, если наблюдается ремиссия (улучшение состояния), очерёдность приёма сводится к одному разу в 3 месяца по 1000мг.
Прием отменяют через год, после стойкой ремиссии.
 При помощи новых биомедицинских технологий, были созданы биологически активные вещества, которые показали высокие результаты при лечении, аутоиммунных заболеваний.
При помощи новых биомедицинских технологий, были созданы биологически активные вещества, которые показали высокие результаты при лечении, аутоиммунных заболеваний.
Биологическая терапия - относительно новый метод лечения ревматоидного артрита, в основе которого лежит разобщение патогенетической цепи, развёртывающей воспалительные реакции. Одна из главных ролей в осуществлении воспалительных реакций принадлежит цитокинам.
Цитокины – биологически активные вещества, которые делятся на несколько классов. Играют ключевую роль в осуществлении, как физиологических реакций, так и патологических.
ФНОа (фактор некроза опухоли) – является цитокином, посредством которого осуществляются биологические реакции в организме, в том числе воспалительного характера.
Механизм действия биологических препаратов заключается в том, что они блокируют действие ФНОа, или рецепторы с которыми он взаимодействует.
Инфликимаб (remicade)
Адалимумаб (humira)
Етанерцепт (enbrel)
Основными недостатками биологических препаратов являются дороговизна, и значительное снижение иммунитета, при длительном приёме.
Широкое распространение получило сочетание нескольких лекарственных средств. Ниже приведем пример одной из используемых комбинаций:
Получившийся раствор наносят на марлевый тампон и прикладывают на пораженный участок в виде компресса на 1.5 часа перед сном.
Физиопроцедуры при ревматоидном артрите
Наряду с применением медикаментов, большое значение в лечении данного заболевания играют различные физиопроцедуры, которые назначаются с целью:
Уменьшения боли в суставах и мышцах
Снижение утренней скованности
Повышения активности пациента
В качестве физиотерапевтических процедур могут быть использованы:
Гальванические токи
Парафиновые, озокеритовые аппликации
Ультразвук
Облучение инфракрасными лучами
Несмотря на уменьшение боли, значительное улучшение состояния больного, местное лечение имеет второстепенное значение, и не может быть использовано в качестве самостоятельного метода.
Медикаментозное лечение ревматоидного артрита в период ремиссии – цитостатические препараты, сульфасалазин, вобэнзим.
Лечение в данный период заключается в длительном применении цитостатических препаратов.
Цитостатики – это группа лекарственных средств, угнетающих жизнедеятельность всех клеток организма, в особенности тех, которые имеют способность интенсивно делиться (клетки ЖКТ, половых желез, кроветворной системы, опухолевые).
Оказывают противоопухолевое, иммунносупрессивное, противовоспалительное, действие. Учитывая высокую токсичность, цитостатики применяются с особой осторожностью, во избежание необратимых последствий после приема препаратов.
Метотрексат
Азатиоприн
Лефлуномид
Циклофосфамид
Золотым стандартом считается препарат под названием метотрексат, который тормозит рост и развитие клеток. Действие проявляется медленно, эффект наблюдается после 3-4 месяцев лечения.
Поддерживающая терапия начинается сразу после установления диагноза. Рекомендуемая доза составляет 7.5-15мг в неделю. У 80% пациентов отмечается положительный эффект после 3-4 месяцев применения препарата.
Важным моментом является то, что следует принимать фолиевую кислоту в промежутках между приемами метотрексата. Это уменьшит возникновение нежелательных побочных эффектов.
Противомалярийный препарат, с противовоспалительным и слабым иммунносупрессивным действием. Применяется редко, в основном в комбинированной терапии.
Комбинированный препарат оказывает умеренное противовоспалительное и противомикробное действие. Обладает способностью накапливаться в соединительной ткани. Также как и гидроксихлорохин, используется с сочетанной терапии при непереносимости к препаратам других групп.
Высокая эффективность и отсутствие побочных эффектов, позволяют с успехом использовать препарат в качестве монотерапии (одним препаратом), и для поддерживающей терапии.
Учитывая, то многообразие существующих групп препаратов и методов их использования, не стоит прибегать к самостоятельному выбору какого-нибудь из них. Материал о лечении ревматоидного артрита, изложенный выше, представляет собой лишь верхушку айсберга всей информации, поэтому не стоит недооценивать саму болезнь и отношение к ней, а как можно раньше обратиться за квалифицированной медицинской помощью.
 Серопозитивный ревматоидный артрит означает то, что в крови больных людей присутствует ревматоидный фактор. Этот подвид ревматоидного артрита обладает своими клиническими и прогностическими особенностями. Наличие ревматоидного фактора оценивается в пользу неблагоприятного прогноза.
Серопозитивный ревматоидный артрит означает то, что в крови больных людей присутствует ревматоидный фактор. Этот подвид ревматоидного артрита обладает своими клиническими и прогностическими особенностями. Наличие ревматоидного фактора оценивается в пользу неблагоприятного прогноза.
Ревматоидным фактором называется вид антител, которые вырабатываются самим организмом против собственных иммуноглобулинов класса G. Синтезируется он клетками синовиальной оболочки (структурой, выстилающей внутреннюю часть суставной поверхности) сустава. Попадая в кровь, ревматоидный фактор реагирует с иммуноглобулином G и образует иммунный комплекс. Впоследствии этот комплекс оседает на суставах и сосудах, питающих этот сустав. Осев, иммунный комплекс запускает каскад воспалительных реакций, которые повреждают хрящевую ткань и другие элементы суставов.
Ревматоидный фактор вырабатывается не только при ревматоидном артрите, но и при ряде других заболеваний. Например, он может свидетельствовать о недавно перенесенной инфекции. Поэтому определенное количество ревматоидного фактора может присутствовать и в норме. Разница между позитивным ревматоидным артритом и недавно перенесенной инфекцией будет заключаться в количестве этого фактора. Ревматоидный артрит считается позитивным, если количество ревматоидного фактора в крови превышает более 25 МЕ (международных единиц) в одном миллилитре. Если же анализ выдает значение менее 25 МЕ/мл, то тогда анализ на ревматоидный фактор считается негативным.
Необходимо отметить, что наличие положительного ревматоидного фактора (даже в пределах 50 – 100 МЕ/мл) не является абсолютным индикатором ревматоидного артрита. Его присутствие является лишь одним из многочисленных критериев, необходимых для постановки диагноза.
Что такое серонегативный ревматоидный артрит?
Серонегативный ревматоидный артрит означает то, что в крови больных людей отсутствует ревматоидный фактор. Данная форма заболевания встречается у каждого пятого пациента, страдающего ревматоидным артритом (то есть у 20 процентов больных). Отсутствие этого лабораторного показателя является критерием благоприятного течения болезни. В то же время патология хуже поддается лечению и реагирует на базисную терапию. Начало серонегативного ревматоидного артрита, как правило, острое и внезапное, что отличает его от других форм.
Ревматоидный фактор – это вид протеинов, выступающих в качестве антител. Эти белки синтезируются организмом против собственных иммуноглобулинов класса G, которые они воспринимают как антигены. Впоследствии образуются комплексы, состоящие из ревматоидного фактора и иммуноглобулинов. Определенное время они циркулируют в крови, после чего оседают на поверхностях суставов. Эти соединения обладают иммунными свойствами, благодаря которым запускается каскад иммуновоспалительных реакций. Однако оседают они не только в суставах, но и в других органах, где имеется соединительная ткань. Этим объясняются множественные поражения внутренних органов при ревматоидном артрите.
Отсутствие этого фактора не означает того, что вышеперечисленные механизмы не происходят при серонегативном ревматоидном артрите. Поражение суставов и внутренних органов также характерно для этой формы артрита. Отрицательный анализ на ревматоидный фактор лишь говорит о том, что его нет в повышенной концентрации. Определенное же количество этого параметра все равно присутствует в плазме крови. Количество ревматоидного фактора в пределах 25 – 30 МЕ (международных единиц) на миллилитр крови оценивается как негативный результат. Необходимо сразу отметить, что каждая лаборатория оперирует своими пределами.
Потому как часто бывают ложноположительные и ложноотрицательные результаты анализ повторяют несколько раз. Даже если несколько сделанных подряд анализов не выявляют наличие этого фактора, это не исключает ревматоидный артрит. Если есть другие обязательные критерии для постановки диагноза, то он ставится на их основании.
Проявлениями ювенильного ревматоидного артрита являются:
поражение крупных и средних суставов;
повышенная температура;
полиморфная сыпь;
поражение почек;
поражение сердца;
поражение легких;
гепатолиенальный синдром;
лимфаденопатия.
 В отличие от взрослых, у которых поражаются мелкие суставы, у детей при ревматоидном артрите мишенью являются крупные суставы. Чаще всего поражаются коленные, голеностопные, локтевые и височно-челюстные суставы. При этом отмечается симметричное вовлечение нескольких суставов, то есть полиартрит. Но также встречается и поражение двух – трех суставов (что бывает реже) – олигоартрит. Поражение одного единственного сустава, или же моноартрит, не характерно для данного заболевания. Ювенильный артрит сопровождается местной припухлостью, болью, а иногда и деформацией сустава. Однако необходимо отметить, что, в основном, течение артрита в 80 – 90 процентах случаев относительно благоприятное. Лишь в 20 – 10 процентах отмечаются тяжелые деструктивные изменения. В основном, это происходит в тазобедренных и височно-нижнечелюстных суставах.
В отличие от взрослых, у которых поражаются мелкие суставы, у детей при ревматоидном артрите мишенью являются крупные суставы. Чаще всего поражаются коленные, голеностопные, локтевые и височно-челюстные суставы. При этом отмечается симметричное вовлечение нескольких суставов, то есть полиартрит. Но также встречается и поражение двух – трех суставов (что бывает реже) – олигоартрит. Поражение одного единственного сустава, или же моноартрит, не характерно для данного заболевания. Ювенильный артрит сопровождается местной припухлостью, болью, а иногда и деформацией сустава. Однако необходимо отметить, что, в основном, течение артрита в 80 – 90 процентах случаев относительно благоприятное. Лишь в 20 – 10 процентах отмечаются тяжелые деструктивные изменения. В основном, это происходит в тазобедренных и височно-нижнечелюстных суставах.
Болезненность в суставах возникает как в состоянии покоя, так и при движении. Однако очень часто дети не могут описать характер боли. Кожа над пораженными суставами часто изменена, а именно становится бледной и сухой. Также присутствуют изменения со стороны мышц - мышцы, прикрепленные к пораженным суставам, быстро атрофируются (становятся тонкими и теряют свои функции).
Те суставы, в которых происходят деструктивные изменения, быстро деформируются. Суставные поверхности костей образуют единое костное сращение, в результате чего сустав становится неподвижным. Такой феномен называется анкилозом.
С поднятия температуры может дебютировать заболевание, если это острая или подострая форма. В этом случае она поднимается до 37,5 – 38 градусов. Подъем температуры наблюдается в утренние часы. К обеду или вечеру она может резко опуститься до нормальных пределов (36,6 градуса). Подъемы температуры сопровождаются сильным ознобом, а падения – повышенной потливостью.
При ювенильном артрите сыпь появляется на высоте лихорадки. Далее она может периодически появляться и исчезать. При этом она не сопровождается зудом или другими неприятными ощущениями. Характер сыпи может быть самым разнообразным.
Сыпь при ювенильном ревматоидном артрите бывает следующих видов:
пятнистая сыпь;
сыпь в виде крапивницы;
геморрагическая сыпь;
папулезная сыпь.
Поражение почек может быть на уровне различных структур, но чаще всего развивается амилоидоз. При амилоидозе в паренхиме почек накапливается мутированный белок, который называется амилоидом. В здоровом организме этого белка не существует, но он образуется при длительных, хронических заболеваниях. Амилоидоз почек протекает очень медленно, но он неизбежно ведет к почечной недостаточности. Проявляется отеками, белком в моче, накоплением продуктов обмена в организме (например, мочевины).
Поражение легких может протекать в виде склерозирующего альвеолита или плеврита. В первом случае стенки альвеол замещаются соединительной тканью. В результате этого эластичность альвеол и самой легочной ткани снижается. В случае плеврита в плевральной полости накапливается выпот (воспалительная жидкость), который постепенно сдавливает легкое. И в первом, и во втором случае основным симптомом является отдышка.
Гепатолиенальный синдром характеризуется увеличенной печенью и селезенкой. Чаще же увеличивается только печень (гепатомегалия), что проявляется тупой ноющей болью в правом подреберье. Если же увеличивается и селезенка (спленомегалия), то боль появляется еще и слева. Однако у маленьких детей любая абдоминальная боль локализуется вокруг пупка. Поэтому выявить увеличенную печень и селезенку удается только при медицинском осмотре во время пальпации.
Лимфаденопатией называется увеличение лимфатических узлов. Увеличиваются те узлы, которые локализуются около воспаленного сустава. Если поражаются височно-нижнечелюстные суставы, то увеличиваются шейные и подчелюстные узлы; если коленный сустав – то подколенные узлы. Таким образом, лимфаденопатия носит реактивный характер, а не какой-то специфический.
Ювенильный ревматоидный артрит может протекать в нескольких вариантах:
На долю первого варианта приходится 50 процентов случаев, на долю второго – 30 процентов, и третий вариант составляет 20 процентов.
Группами первых симптомов ревматоидного артрита являются:
симптомы общей интоксикации организма;
симптомы суставных поражений;
симптомы внесуставных поражений.
Из-за длительного воспалительного процесса в организме истощаются защитные барьеры и системы. Организм ослабевает, и появляются признаки общей интоксикации продуктами распада воспалительных реакций.
Симптомами общей интоксикации организма при ревматоидном артрите являются:
общая усталость;
слабость во всем теле;
разбитость;
ломота во всех суставах и костях;
ноющие боли в мышцах, которые могут сохраняться длительное время;
бледность кожи лица и конечностей;
похолодание ладоней и стоп;
потливость ладоней и стоп;
снижение или потеря аппетита;
снижение массы тела;
повышенная температура тела до 37,5 – 38 градусов;
озноб;
увеличение периферических лимфатических узлов.
Интоксикационные симптомы появляются с некоторой периодичностью. Степень их проявления напрямую зависит от общего состояния организма больного. При обострении хронических болезней или снижении иммунитета эта симптоматика усиливается.
Основными проявлениями ревматоидного артрита являются поражения суставов. В начальной стадии болезни суставные симптомы вызваны активным воспалительным процессом в суставах и образовавшимся периартикулярным (околосуставным) отеком.
Первыми симптомами суставных поражений при ревматоидном артрите являются:
артрит;
утренняя скованность;
боль в суставе;
уменьшение амплитуды движений.
Неспецифическими симптомами воспаления сустава при ревматоидном артрите являются:
болезненность сустава при пальпации (ощупывании);
припухлость сустава и прикрепленных к нему сухожилий;
повышение местной температуры;
иногда легкое покраснение кожи вокруг сустава.
 Утренняя скованность возникает в первые минуты после пробуждения и длится до 1 – 2 часов и более. После длительного пребывания в покое в суставах накапливается воспалительная жидкость, за счет которой увеличивается периартикулярный отек. Движения в пораженных суставах ограничены и вызывают сильные боли. Некоторые больные сравнивают утреннюю скованность с «ощущением затекшего тела», «тесными перчатками» или «тесным корсетом».
Утренняя скованность возникает в первые минуты после пробуждения и длится до 1 – 2 часов и более. После длительного пребывания в покое в суставах накапливается воспалительная жидкость, за счет которой увеличивается периартикулярный отек. Движения в пораженных суставах ограничены и вызывают сильные боли. Некоторые больные сравнивают утреннюю скованность с «ощущением затекшего тела», «тесными перчатками» или «тесным корсетом».
Суставные боли при ревматоидном артрите являются постоянными, ноющими. Небольшая физическая нагрузка и даже обычные движения в суставах вызывают усиление болей. После разминки или к концу рабочего дня боль имеет тенденцию к ослаблению. Облегчение длится не больше 3 – 4 часов, после чего боль вновь усиливается. Для уменьшения болевого синдрома больной непроизвольно держит пораженный сустав в согнутом положении.
Из-за околосуставного отека и болевых ощущений в воспаленных суставах уменьшается амплитуда движений. Особенно это заметно при поражении пястно-фаланговых и межфаланговых суставов рук. У пациентов с ревматоидным артритом наблюдаются трудности с мелкой моторикой рук. Им становится тяжело застегивать пуговицы, продевать нитку в иглу, держать мелкие предметы.
Обычно при ревматоидном артрите симптомы внесуставных поражений появляются на более поздних стадиях болезни. Однако некоторые из них могут наблюдаться вместе с первыми суставными симптомами.
Симптомами внесуставных поражений, которые могут появиться в начале заболевания, являются:
подкожные узелки;
поражение мышц;
васкулит (воспаление сосудов) кожи.
При ревматоидном артрите обнаруживаются подкожные узелки в области пораженных суставов. Они представляют собой мелкие округлые образования плотные по консистенции. Наиболее часто узелки расположены на разгибательной поверхности локтя, кисти и на ахилловом сухожилии. Они не вызывают никаких болевых ощущений.
Часто одним из первых симптомов ревматоидного артрита становится мышечная слабость. Мышцы вблизи воспаленных суставов атрофируются и уменьшаются в размерах.
Кожный васкулит появляется в дистальных областях рук и ног. На ногтях и подушечках пальцев можно увидеть множество коричневых точек.
Ревматический артрит, который дебютирует с поражением суставов нижних конечностей, иногда сопровождается тяжелым васкулитом в виде кожных язв на ногах.
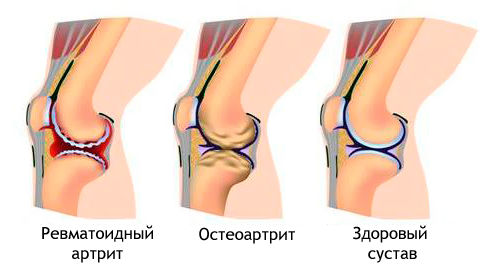 Существует несколько вариантов стадий ревматоидного артрита. Так, есть клинические стадии и рентгенологические стадии этого заболевания.
Существует несколько вариантов стадий ревматоидного артрита. Так, есть клинические стадии и рентгенологические стадии этого заболевания.
Клиническими стадиями ревматоидного артрита являются:
Выделяют следующие клинические стадии ревматоидного артрита по времени:
Выделяют следующие рентгенологические стадии ревматоидного артрита:
Специально для: Медицинский портал
На протяжении многих десятилетий осуществлялись попытки найти патогенный инфекционный агент, вызывающий ревматоидный артрит.
В пользу наличия инфекционного процесса говорят такие симптомы заболевания как:
Острое начало
Повышенная температура тела и потоотделение
Увеличение лимфатических узлов
С другой стороны нет чётких критериев для принадлежности ревматоидного артрита к инфекционному заболеванию:
Болезнь не имеет сезонности
Не передается через гемотрансфузию или пересадку органов
Нет эффективности при лечении антибиотиками
Если кто-то из членов семьи болен ревматоидным артритом, то риск заболевания других членов очень незначителен.
Причины и предрасполагающие факторы в развитии ревматоидного артрита
Генетическая предрасположенность
Инфекционные заболевания
Существуют различные вирусы, наличие в организме которых, повышает риск заболеть ревматоидным артритом. К ним относятся:
Вирус краснухи
Вирус герпеса
Вирус Эпстайна-Барра
Вирус гепатита В. и др
Симптомы ревматоидного артрита
Клинические проявления зависят от ряда факторов:
Тяжести течения
Локализации патологического очага
Обратимости процесса
Патологических изменений
Наличия осложнений
В 70% случаев заболевание начинается в холодное время года. Провоцирующими факторами являются: вирусные, бактериальные инфекции, травмы, хирургические вмешательства, пищевая аллергия и др. Характеризуется медленным течением с постепенным нарастанием клинических симптомов. При ревматоидном артрите преимущественно поражаются мелкие периферические суставы кистей, стопы. Впоследствии в патологический процесс вовлекаются другие органы и системы – так называемые внесуставные проявления ревматоидного артрита.
В латентном (скрытом) периоде болезни, ещё до появления выраженных клинических симптомов поражения суставов отмечаются:
Усталость
Слабость
Снижение веса
Немотивированное повышение температуры тела
Мышечные боли
Потливость
Существует несколько вариантов начала заболевания: острое, подострое
В большинстве случаев ревматоидный артрит характеризуется подострым началом. При этом больной жалуется на:
1) Боль в суставах
Боли в суставах характеризуются рядом признаков:
Боль носит воспалительный характер
Постоянная
Ноющая
Волнообразная характер – боль может усиливаться к вечеру
Устраняется при приёме противовоспалительных препаратов
Характерно симметричное поражение суставов
Чаще в процесс вовлекаются мелкие суставы кистей, стоп, запястья, коленных, локтевых. Реже воспаляются тазобедренные, плечевые и позвоночные суставы. Количество поражённых суставов варьирует в зависимости от активности течения заболевания. Чаще всего проявляется полиартритом (поражение 3 и более суставов). Реже встречаются повреждения 2 (олигоартрит) или одного (моноартрит) суставов.
2) Боли в мышцах
Симптом, который сопровождает острое воспаление. Носит ноющий, длительный характер.
3) Лихорадку
Лихорадка отражает наличие воспалительного процесса. Чем активнее развивается заболевание, тем выше поднимается температура тела.
4) треннюю скованность
Утренняя скованность, длительность которой составляет от 30 минут до часа и больше, появляется утром после сна. Характеризуется ограничением подвижности и усилением боли в поражённых суставах, при попытке осуществить какое-либо движение. Объясняется тем, что за ночь в полости суставов накапливается воспалительный экссудат (жидкость), а также нарушенным суточным ритмом выделения глюкокортикоидных гормонов.
Глюкокортикоиды уменьшают воспалительные реакции и количество экссудата в суставах. В норме пик выделения этих гормонов наблюдается в утренние часы.
Постепенно симптомы прогрессируют, нарушается функция суставов, появляются деформации.
Патологические изменения отдельных суставов
Поражение суставов кисти
Проксимальных (ближе к пястью) межфаланговых суставах
вторых-третьих пястно-фаланговых суставах
суставах запястья
В начальной стадии развивается отёк вокруг вовлечённых в процесс суставов. Наряду с поражением суставов наблюдается воспаление и отёк мышечных сухожилий, прикреплённых к данным суставам. Нарушается подвижность из-за появления болей. Больной жалуется на невозможность сжатия кисти в кулак. При частых обострениях или неэффективности лечения появляются другие признаки и симптомы заболевания.
Вторая стадия процесса характеризуется прогрессированием ревматоидного процесса. В добавление к первичным проявлениям заболевания в начальной стадии, присоединяются симптомы, связанные с различными деформациями кисти и пальцев. К ним относятся такие типы как:
- «плавник моржа» - деформация пястно-фаланговых суставов и отклонение 1-4 пальцев в медиальную сторону (к локтевой кости)
- «Шея лебедя» - деформация в виде сгибания пястно-фаланговых суставов, переразгибания проксимальных межфаланговых и сгибание дистальных (крайних) пальцевых суставов.
- Веретенообразные пальцы – утолщения в области суставах пальцев.
К другим симптомам относятся:
Теносиновит кисти – воспаление влагалищ сухожилий (оболочки, внутри которых проходят сухожилия). Присоединяются к суставам и обеспечивают двигательную функцию. Основные симптомы:
боль при пальпации
припухлость в области сухожилий
утолщение воспалённых сухожилий
нарушение двигательной функции пальцев и кисти
Синдром карпального канала
К синдрому относят:
Боль, которая распространяется на область предплечья
Парестезия (онемение), нарушается чувствительность первых 3 пальцев
Поражение локтевого и лучелоктевого суставов проявляются болезненностью ограничением подвижности. При прогрессировании процесса может развиваться контрактура (ограничение подвижности, когда сустав находится длительное время в определённой позиции), чаще локтевой сустав находится в положении полусгибания.
Поражение плечевого сустава вовлекает за собой воспаление мышц плечевого пояса, ключицы, шеи. Проявляется в виде повышения локальной температуры, припухлостью, ограничением подвижности в суставе. Неподвижность, вызванная болью, влечёт за собой атрофию (уменьшение массы, недостаточность функции) мышц, слабость капсулы сустава и появлению подвывиха головки плечевой кости.
Поражение суставов стоп сопровождается болью при ходьбе, беге. Деформации пальцев стопы (чаще 2, 3, 4) осложняют подбор удобной обуви для ходьбы. При ревматоидном артрите стоп, так же как и при поражении кистей рук, отмечаются смещение пальцев в наружную сторону, патологическое сгибание пальцев, что в сочетании с болевым синдромом ещё больше снижает устойчивость, поддержание равновесия и равномерную походку.
Поражение голеностопного сустава встречается редко и проявляется теми же основными симптомами, как и при воспалении других суставов
Гонартроз - воспаление коленного сустава носит особенный характер. Деформации, которые происходят в суставе, значительно нарушают двигательную активность больного. При длительной неподвижности развиваются сгибательная контрактура сустава и атрофия четырёхглавой мышцы (осуществляет разгибание в коленном суставе).
Воспалительный экссудат накапливается в межсуставной полости. При сгибании в коленном суставе повышается давление воспалительной жидкости, которая выпячивается в подколенную ямку. Впервые этот симптом описал Бейкер, в чью честь его и назвали (киста Бейкера).
Коксартроз – артрит тазобедренного сустава. Развивается в редких случаях и носит тяжёлый затяжной характер. Важными симптомами являются боль, иррадиирующая (распространяющаяся) в паховую область, чувство укорочения пораженной конечности и связанная с этим хромота при ходьбе. В последние годы всё чаще отмечается ишемический некроз (омертвение от недостаточного кровоснабжения) головки бедренной кости. Вовлечение в процесс тазобедренного сустава имеет тяжёлые последствия и приводит к инвалидизации больного.
Поражение позвоночного столба. Довольно редкое проявление болезни, встречается в далеко зашедших стадиях процесса. При ревматоидном артрите поражается шейный отдел, в основном страдает сустав атланта (первый шейный позвонок). Болезнь выражается в появлении боли в области шеи, отдающей в затылок, плечо и руку. При развитии деформаций возникает крепитация (хруст) и подвывих шейных сегментов, что приводит к ограничению подвижности шеи.
Поражение других суставов
Грудиноключичный
Акромиально-ключичный
Перстнечерпаловидный
Перечисленные суставы имеют слабо развитый суставной аппарат. Редкость поражения соответствующих суставов объясняется тем, что при ревматоидном артрите в процесс вовлекаются в основном суставы, в которых имеются суставная капсула, жидкость и значительный слой внутрисуставного хряща.
Внесуставные проявления ревматоидного артрита
При ревматоидном артрите в первую очередь поражаются суставы. Но нельзя забывать, что это аутоиммунное заболевание, при котором поражаются все органы и системы где присутствует соединительная ткань. Это могут быть: сосуды, кожа, мышцы, дыхательная, сердечнососудистая системы и прочие органы. Как правило, внесуставные поражения начинают проявляться по истечении некоторого времени, при осложнении ревматоидного процесса.
Поражение кожи
Истончение и сухость кожи
Экхимозы (небольшие подкожные кровоизлияния)
Ломкость ногтей
Некроз тканей в околоногтевой области
Ревматоидные узелки – это подкожные плотные образования небольшого диаметра (до 2см). По одной из наиболее распространённых теорий, ревматоидные узелки представляют собой не что иное как омертвение тканей вокруг воспаленных мелких кровеносных сосудов, с накоплением в них иммунных комплексов и ревматоидного фактора. Появление узелков связано с обострением хронического процесса. При стихании воспаления они исчезают, либо значительно уменьшаются в размере.
Характеристика узелков:
плотность
безболезненность
подвижность
узлы не сращены с окружающей тканью
Появляются на наружных поверхностях конечностей или в местах постоянного давления (локти, затылок, крестец). Количество узелков варьирует от одного до десяти. Возможно образование ревматоидных узелков во внутренних органах: сердце, легких, нервной системе.
Поражение мышц
Поражение желудочно-кишечного тракта (ЖКТ)
Поражение дыхательной системы
Поражение плевры сопровождается сухим или экссудативным плевритом.
Плеврит представляет собой воспаление листков плевры: внутреннего и наружного листка, между которыми может накапливаться воспалительный экссудат.
Поражение интерстиция легочной ткани проявляется в виде интерстициальной пневмонии, при которой затрудняется обмен газами, и легочной кровоток.
Поражение сердечно-сосудистой системы
Эндокардит – воспаление внутренней стенки сердца. Ревматоидные узелки, образующиеся здесь, прикрепляются к клапанам сердца и вызывают различного рода пороки с нарушением гемодинамики (кровообращения) и сердечной недостаточностью.
Миокардит – воспаление мышечной стенки сердца. При миокардите чаще всего развиваются нарушения сердечного ритма в виде аритмий, экстрасистолий и др.
Перикардит – воспаление околосердечной сумки. При образовании экссудата внутри перикарда существенно нарушается работа сердца.
Поражение почек
Ревматоидный гломерулонефрит – это воспаление клубочков почек. Циркулирующие в крови иммунные комплексы накапливаются в почечных клубочках и, таким образом, оказывают свое разрушающее действие. Почки перестают выполнять фильтрацию вредных веществ, которые накапливаясь в организме, оказывают токсическое действие на органы и системы. Постепенно развивается почечная недостаточность.
Поражение нервной системы
Осложнения ревматоидного артрита
 Осложнения ревматоидного артрита подразделяются на системные и местные изменения.
Осложнения ревматоидного артрита подразделяются на системные и местные изменения.Для местных осложнений характерно нарушение функций опорно-двигательного аппарата. Деформации суставов ведут к длительной потере трудоспособности и инвалидизации больного.
Системные осложнения возникают после 10-15 лет после начала заболевания. К ним относят поражение жизненно важных органов в различной степени. К самым распространенным относят:
Синдром Фелти
Тромбоцитопенический синдром.
Тромбоцитопения – это снижение количества тромбоцитов в крови. Недостаток тромбоцитов ведет к нарушению свёртываемости крови. Проявляется в виде мелкоточечных кровоизлияний повышенной ломкостью капилляров и др.
Анемический синдром.
Анемия – это снижение количества эритроцитов и гемоглобина в крови. Эритроциты участвуют в доставке кислорода к тканям и выведению взамен углекислого газа. Проявляется повышенной утомляемостью, усталостью, бледностью кожных покровов и пр.
Лейкопенический синдром.
Лейкопения – это уменьшение количества лейкоцитов в крови, которые оказывают защитную функцию, при попадании чужеродных организму веществ. Проявляется частым присоединением инфекций. Больные теряют в весе, падает трудоспособность.
Вторичный амилоидоз
Диагностика ревматоидного артрита, лабораторные и инструментальные методы
Лабораторные исследования
К первой категории относятся лабораторные анализы, указывающие на общие признаки, характерные для воспалительного процесса, к ним относят:
Общий анализ крови (ОАК)
- Снижение уровня гемоглобина (Hb норма 120-140г/л). Характерно для длительного, тяжёлого течения болезни.
- Умеренный лейкоцитоз (увеличение количества лейкоцитов норма 4000-9000/мл)
- Увеличение скорости оседания эритроцитов (СОЕ норма 2-15мм/час). Чем выше уровень СОЕ, тем активнее протекает воспалительный процесс.
Биохимический анализ крови
- Повышение уровня фибриногена (норма 2-4г/л)
- Повышение сиаловых кислот (норма 2-2,36 ммоль/л по нейраминовой кислоте, или 620-730мг/л)
- Повышение уровня гаптоглобина (норма 0,44-3,03г/л)
- Повышение C-реактивного белка (норма менее 5мг/л)
Ко второй категории относят лабораторные исследования, прямо указывающие на наличие специфических маркеров ревматоидного артрита.
Анализы крови при ревматоидном артрите
- Ревматоидный фактор в крови
- Выявляется в 60% случаев при ревматоидном артрите.
- При возникновении воспалительного процесса, под действием неизвестного патогенного агента, изменяется структура части лимфоцитов B (клетки, ответственные за формирование антител, то есть Ig). Однако повреждённые лимфоциты сохраняют способность синтезировать Ig класса M,G. Эти Ig распознаются как чужеродные белки для организма, с выработкой нормальных иммуноглобулинов против них. Таким образом, формируются иммунные комплексы, носящие название – ревматоидный фактор.
- Тест на наличие антцитруллиновых антител (АЦЦП)
- Является наиболее ранним и одним из самых чувствительных тестов, ранней диагностики заболевания. При ревматоидном артрите тест положителен в 80-90% случаев.
Что такое антицитрулиновые антитела
Антинуклеарные антитела (ANA)
Выявляются очень редко, примерно в 10% случаев заболевания. Эти антитела образуются против ядер клеток и зачастую вводят в заблуждение при постановке правильного диагноза, так как являются маркерами заболевания, известного под названием Lupus eritematos sistemic (системной красной волчанки).
Анализ синовиальной жидкости (жидкости, содержащейся в полости сустава).
При этом исследовании выявляют следующие признаки воспаления:
- Изменение цвета и прозрачности
- Умеренный лейкоцитоз (20-40тыс./мл)
- Ревматоидный фактор
- Рагоциты (лейкоциты, содержащие внутри остатки иммунных комплексов, ревматоидного фактора и др.)
Инструментальные методы исследования
Артроскопия
Позволяет оценить распространённость повреждений
Определяет объем хирургического вмешательства
В случае необходимости берёт материал на биопсию
Для дифференциальной диагностики (туберкулёза, саркоидоза)
Рентгенограмма суставов
Рентгенография суставов
- На ранних стадиях заболевания не выявляется значительных костно-суставных изменений
- Постепенно истончаются суставные хрящи, в них появляются одиночные эрозии
- Сужается межсуставная щель
- В дальнейшем появляется остеопороз, и разрушение суставов
- Формируются анкилозы (сращение суставных поверхностей и полная обездвиженность в суставах)
Сцинтиграфия суставов
Биопсия синовиальной оболочки сустава
Биопсия – это микроскопическое исследование кусочка ткани из патологического очага. Проводится в редких случаях с целью дифференциальной диагностики с другими заболеваниями (опухоли, туберкулёз). При биопсии синовиальной оболочки выявляют изменения, характерные для воспалительного процесса:
- Гипертрофия (увеличение) ворсинок, продуцирующих синовиальную жидкость
- Пролиферация (разрастание) синовиальной ткани
- Отложение воспалительного белка – фибрина, на стенках синовиальной оболочки
Магнитно резонансная томография
Также позволяет определить степень деформации суставов, но с учетом высокой стоимости не получила широкого распространения.
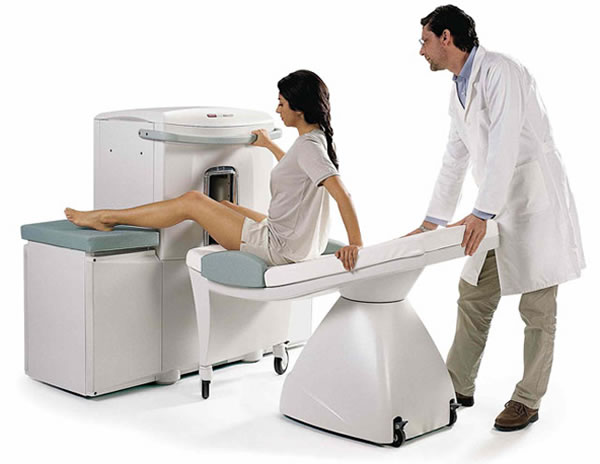
Ультрасонографическое исследование (УЗИ) суставов и внутренних органовИспользуется при тяжелом прогрессивном течении заболевания, когда в патологический процесс вовлекаются внутренние органы. На УЗИ можно увидеть патологические изменения в таких органах как: сердце, печень, поджелудочная железа, селезенка и другие органы.
По каким критериям врач выставляет диагноз ревматоидного артрита?
Во внимание берутся все признаки: жалобы пациента, лабораторные и инструментальные результаты исследований.
1. утренняя скованность, которая длится час и более
2. артрит мелких кистевых суставов. Опухание одного и более из нижеперечисленных суставов:
между проксимальными фалангами пальцев
лучезапястных
пястно-фаланговых
3. симметричный артрит. Симметричное поражение суставов, наиболее часто вовлекающихся в патологический процесс.
4. Припухлость не менее трех из нижеперечисленных групп суставов, с обеих сторон:
Суставы рук
Межфаланговые проксимальные
Пястно-фаланговые
Лучезапястные
Локтевые
Суставы ног
Коленные
Голеностопные
Плюстнефаланговые
5. Присутствие ревматоидных узелков, которые диагностирует только врач
6. Определение ревматоидного фактора в крови любым доступным лабораторным методом
7. Присущие рентгенологические изменения в суставах и костях, для ревматоидного артрита. (Эрозии, субхондральный - то есть подхрящевой остеопороз кости, различные деформации в суставе).
Наличие четырёх и более из вышеперечисленных критериев позволяет поставить диагноз ревматический артрит.
Медикаментозное лечение ревматоидного артрита при обострении - противовоспалительные препараты, ингибиторы фактора некроза опухоли, стероидные препараты
Лечение ревматоидного артрита делится на два этапа:
Первый этап включает купирование острой фазы заболевания
Второй этап – поддерживающая терапия
Лечение острой фазы заключается в уменьшении воспалительного процесса. С этой целью в первую очередь назначаются нестероидные противовоспалительные средства (НПВС).
Противовоспалительные препараты из группы ингибиторов циклооксигеназы (ЦОГ) 1-2 - группа препаратов угнетающих фермент, ответственный за физиологические и воспалительные реакции.
Золотым стандартом, при выборе препарата из этой группы, по праву считается диклофенак. Препарат обладает самыми оптимальными свойствами при лечении обострения заболевания.
Диклофенак в большей степени уменьшает боль, снимает отек воспаленных тканей, снижает локальную гиперемию (покраснение). Максимальная доза препарата составляет 150мг/день.
Наиболее часто использующимися препаратами, в порядке уменьшения выраженности противовоспалительного эффекта являются следующие:
Диклофенак 100-150мг/день
Индометацин 150мг/день
Напроксен 0.75-1.0мг/день
Ибупрофен 1200-1600мг/день
Особенности приема препаратов данной группы
- Выбор препарата производится последовательно
- Эффект наступает на 3-4 день приема
- При отсутствии эффекта препарат со слабым действием заменяют
- Нежелательно применение в комбинации двух и более препаратов данной группы (рост риска развития побочных эффектов)
- (НПВС) всегда применяются после еды
- (НПВС) оказывают сильное раздражающее действие на слизистую оболочку желудочно-кишечного тракта, тем самым при длительном приёме могут вызывать появление эрозивных гастритов, язв желудка и двенадцатиперстной кишки. В связи с этим одновременно, перед приемом пищи принимаются гастропротекторы (защищают слизистую) омепразол 20мг, или лансопразол 30мг.
Мелоксикам (мовалис) 7.5-15мг/день
Пироксикам 30-40мг/день
Рофекоксиб 12.5мг/день
Данные средства имеют меньше побочных эффектов и действуют только на уровне воспалительного процесса. Применяются при непереносимости препаратов первого поколения, заболеваниях ЖКТ, печени и других внутренних органах. Особенности приема такие же, как и для препаратов из первой группы.
Глюкокортикостероиды (ГКСТ)
В случае неэффективности приема нестероидных противовоспалительных препаратов, назначаются глюкокортикоиды для уменьшения симптоматики не только суставного синдрома, но и поражении внутренних органов при системной форме заболевания.
В практике чаще используются преднизолон и метилпреднизолон. Преднизолон является эталонным препаратом (оптимальная доза 10-15мг день), поэтому остальные глюкокортикоиды равняются на него в эквивалентной дозе. Например: 5мг преднизолона равняется
4мг метилпреднизолона или триамцинолона
0.75мг дексаметазона
Подходя к вопросу о назначении глюкокортикоидных гормонов, следует учитывать:
Уровень артериального давления (не должен быть выше нормы)
Состояние иммунной системы
Электролитный баланс (содержание в крови ионов K,Ca, Na, CL)
Возраст и пол пациента
Чтобы избежать многочисленных побочных эффектов от приема препаратов данной группы, необходимо знать основные принципы применения:
- Начинать прием с малых доз, постепенно увеличивая количество принимаемого препарата
- Прием в строго определенной дозе
- Соблюдение суточного ритма при приеме препарата (утром доза максимальная, постепенно снижается к вечеру)
- При достижении терапевтического эффекта, начинают по чуть-чуть снижать количество ГКСТ каждые 5-7 дней до полного отказа от применения препарата, или до минимальной поддерживающей дозы
Пульстерапия
 Метод основан на введении больших доз лекарственных средств, в продолжение нескольких дней. Данный метод оправдан с той точки зрения, что при тяжелом остром процессе невозможно уменьшить воспалительные явления, обычными дозами препаратов. Существуют несколько методик и групп лекарственных средств, для этой цели. Во избежание нежелательных, а порой и опасных для жизни побочных эффектов, пульстерапия проводится в стационарных условиях, и под строгим наблюдением лечащего врача.
Метод основан на введении больших доз лекарственных средств, в продолжение нескольких дней. Данный метод оправдан с той точки зрения, что при тяжелом остром процессе невозможно уменьшить воспалительные явления, обычными дозами препаратов. Существуют несколько методик и групп лекарственных средств, для этой цели. Во избежание нежелательных, а порой и опасных для жизни побочных эффектов, пульстерапия проводится в стационарных условиях, и под строгим наблюдением лечащего врача.Метод с применением глюкокортикоидов
Три дня подряд вводят внутривенно - капельно1000мг метилпреднизолона (медрол). Терапия дает зачастую поразительный эффект уже на 3-5 день лечения. Стихает воспалительный процесс, уменьшается боль и отечность суставов. В дальнейшем переходят на поддерживающие дозы препарата.
Метод с применением цитостатиков
Через год, если наблюдается ремиссия (улучшение состояния), очерёдность приёма сводится к одному разу в 3 месяца по 1000мг.
Прием отменяют через год, после стойкой ремиссии.
Биологическая терапия
 При помощи новых биомедицинских технологий, были созданы биологически активные вещества, которые показали высокие результаты при лечении, аутоиммунных заболеваний.
При помощи новых биомедицинских технологий, были созданы биологически активные вещества, которые показали высокие результаты при лечении, аутоиммунных заболеваний.Биологическая терапия - относительно новый метод лечения ревматоидного артрита, в основе которого лежит разобщение патогенетической цепи, развёртывающей воспалительные реакции. Одна из главных ролей в осуществлении воспалительных реакций принадлежит цитокинам.
Цитокины – биологически активные вещества, которые делятся на несколько классов. Играют ключевую роль в осуществлении, как физиологических реакций, так и патологических.
ФНОа (фактор некроза опухоли) – является цитокином, посредством которого осуществляются биологические реакции в организме, в том числе воспалительного характера.
Механизм действия биологических препаратов заключается в том, что они блокируют действие ФНОа, или рецепторы с которыми он взаимодействует.
Ниже следуют примеры некоторых, наиболее часто использующихся препаратов
Инфликимаб (remicade)
Адалимумаб (humira)
Етанерцепт (enbrel)
Основными недостатками биологических препаратов являются дороговизна, и значительное снижение иммунитета, при длительном приёме.
Местное лечение
В качестве местного лечения используют различные мази, крема. Они могут состоять, как из одного лекарственного средства, так и из нескольких. Основное направление действия оказывается на местно воспаленные ткани вокруг поражённых суставов. Чаще всего применяются мази на основе нестероидных противовоспалительных препаратов (НПВС), таких как: диклофенак, индометацин.
Широкое распространение получило сочетание нескольких лекарственных средств. Ниже приведем пример одной из используемых комбинаций:
- Диклофенак - протиововоспалительный препарат
- Димексид - протиововоспалительный препарат
- Гепарин - антикоагулянт увеличивает проницаемость сосудов, тем самым улучшая микроциркуляцию крови, способствует более глубокому проникновению лекарственных средств
- Лидокаин – используют в качестве местноанестезирующего средства. Уменьшает боль и раздражение в тканях
Получившийся раствор наносят на марлевый тампон и прикладывают на пораженный участок в виде компресса на 1.5 часа перед сном.
Физиопроцедуры при ревматоидном артрите
Наряду с применением медикаментов, большое значение в лечении данного заболевания играют различные физиопроцедуры, которые назначаются с целью:
Уменьшения боли в суставах и мышцах
Снижение утренней скованности
Повышения активности пациента
В качестве физиотерапевтических процедур могут быть использованы:
Гальванические токи
Парафиновые, озокеритовые аппликации
Ультразвук
Облучение инфракрасными лучами
Несмотря на уменьшение боли, значительное улучшение состояния больного, местное лечение имеет второстепенное значение, и не может быть использовано в качестве самостоятельного метода.
Медикаментозное лечение ревматоидного артрита в период ремиссии – цитостатические препараты, сульфасалазин, вобэнзим.
Лечение в данный период заключается в длительном применении цитостатических препаратов.
Цитостатики – это группа лекарственных средств, угнетающих жизнедеятельность всех клеток организма, в особенности тех, которые имеют способность интенсивно делиться (клетки ЖКТ, половых желез, кроветворной системы, опухолевые).
Оказывают противоопухолевое, иммунносупрессивное, противовоспалительное, действие. Учитывая высокую токсичность, цитостатики применяются с особой осторожностью, во избежание необратимых последствий после приема препаратов.
Самыми распространёнными из препаратов этой группы являются:
Метотрексат
Азатиоприн
Лефлуномид
Циклофосфамид
Золотым стандартом считается препарат под названием метотрексат, который тормозит рост и развитие клеток. Действие проявляется медленно, эффект наблюдается после 3-4 месяцев лечения.
Поддерживающая терапия начинается сразу после установления диагноза. Рекомендуемая доза составляет 7.5-15мг в неделю. У 80% пациентов отмечается положительный эффект после 3-4 месяцев применения препарата.
Важным моментом является то, что следует принимать фолиевую кислоту в промежутках между приемами метотрексата. Это уменьшит возникновение нежелательных побочных эффектов.
Гидроксихлорохин (плаквенил)
Сульфасалазин
Вобэнзим
Один из представителей системной ферментотерапии. Представляет собой препарат с противовоспалительной, иммуномодулирующей активностью. Разрушает иммунные комплексы и стимулирует выведение токсичных продуктов метаболизма, образующихся при воспалительных реакциях. На фоне приёма вобэнзима, отмечается значительное улучшение клинических симптомов, а также лабораторных показателей, характеризующих воспалительный процесс. Рекомендуется принимать по 5-10 драже 3 раза в день в течение 8-12 недель.
Высокая эффективность и отсутствие побочных эффектов, позволяют с успехом использовать препарат в качестве монотерапии (одним препаратом), и для поддерживающей терапии.
Учитывая, то многообразие существующих групп препаратов и методов их использования, не стоит прибегать к самостоятельному выбору какого-нибудь из них. Материал о лечении ревматоидного артрита, изложенный выше, представляет собой лишь верхушку айсберга всей информации, поэтому не стоит недооценивать саму болезнь и отношение к ней, а как можно раньше обратиться за квалифицированной медицинской помощью.
Прежде чем назначать лечение, врачу необходимо правильно поставить диагноз, выяснить стадию заболевания, течение патологического процесса, а уж затем, с учетом индивидуальных особенностей каждого организма и человека в целом, подобрать соответствующее лечение.
Профилактические рекомендации при ревматоидном артрите
- Консультация ревматолога один раз в 6 месяцев
- Гимнастические упражнения, лечебный массаж, санаторно-курортное лечение (бальнеотерапия).
- Рекомендуются легкие гимнастические упражнения для поддержания необходимого объёма движений в суставах, предупреждения появления остеопороза (разряжение костной ткани, вследствие вымывания солей кальция).
- Массаж мышц необходим в случае анкилозов (полного обездвиживания в суставах), для поддержания их нормального тонуса и массы.
- Бальнеотерапия рекомендуется при легком течении заболевания.
- Приём метотрексата 7.5-15мг один раз в неделю (по назначению лечащего врача)
- Санация хронических очагов инфекции (ангина, хронические синуситы, пневмонии, пиелонефрит и др.)
- При нестабильности в суставах и для предупреждения развития дальнейших деформаций, используют ортопедические шины, несложные поддерживающие устройства.
Что такое серопозитивный ревматоидный артрит
 Серопозитивный ревматоидный артрит означает то, что в крови больных людей присутствует ревматоидный фактор. Этот подвид ревматоидного артрита обладает своими клиническими и прогностическими особенностями. Наличие ревматоидного фактора оценивается в пользу неблагоприятного прогноза.
Серопозитивный ревматоидный артрит означает то, что в крови больных людей присутствует ревматоидный фактор. Этот подвид ревматоидного артрита обладает своими клиническими и прогностическими особенностями. Наличие ревматоидного фактора оценивается в пользу неблагоприятного прогноза.Ревматоидным фактором называется вид антител, которые вырабатываются самим организмом против собственных иммуноглобулинов класса G. Синтезируется он клетками синовиальной оболочки (структурой, выстилающей внутреннюю часть суставной поверхности) сустава. Попадая в кровь, ревматоидный фактор реагирует с иммуноглобулином G и образует иммунный комплекс. Впоследствии этот комплекс оседает на суставах и сосудах, питающих этот сустав. Осев, иммунный комплекс запускает каскад воспалительных реакций, которые повреждают хрящевую ткань и другие элементы суставов.
Ревматоидный фактор вырабатывается не только при ревматоидном артрите, но и при ряде других заболеваний. Например, он может свидетельствовать о недавно перенесенной инфекции. Поэтому определенное количество ревматоидного фактора может присутствовать и в норме. Разница между позитивным ревматоидным артритом и недавно перенесенной инфекцией будет заключаться в количестве этого фактора. Ревматоидный артрит считается позитивным, если количество ревматоидного фактора в крови превышает более 25 МЕ (международных единиц) в одном миллилитре. Если же анализ выдает значение менее 25 МЕ/мл, то тогда анализ на ревматоидный фактор считается негативным.
Необходимо отметить, что наличие положительного ревматоидного фактора (даже в пределах 50 – 100 МЕ/мл) не является абсолютным индикатором ревматоидного артрита. Его присутствие является лишь одним из многочисленных критериев, необходимых для постановки диагноза.
Что такое серонегативный ревматоидный артрит?
Серонегативный ревматоидный артрит означает то, что в крови больных людей отсутствует ревматоидный фактор. Данная форма заболевания встречается у каждого пятого пациента, страдающего ревматоидным артритом (то есть у 20 процентов больных). Отсутствие этого лабораторного показателя является критерием благоприятного течения болезни. В то же время патология хуже поддается лечению и реагирует на базисную терапию. Начало серонегативного ревматоидного артрита, как правило, острое и внезапное, что отличает его от других форм.
Ревматоидный фактор – это вид протеинов, выступающих в качестве антител. Эти белки синтезируются организмом против собственных иммуноглобулинов класса G, которые они воспринимают как антигены. Впоследствии образуются комплексы, состоящие из ревматоидного фактора и иммуноглобулинов. Определенное время они циркулируют в крови, после чего оседают на поверхностях суставов. Эти соединения обладают иммунными свойствами, благодаря которым запускается каскад иммуновоспалительных реакций. Однако оседают они не только в суставах, но и в других органах, где имеется соединительная ткань. Этим объясняются множественные поражения внутренних органов при ревматоидном артрите.
Отсутствие этого фактора не означает того, что вышеперечисленные механизмы не происходят при серонегативном ревматоидном артрите. Поражение суставов и внутренних органов также характерно для этой формы артрита. Отрицательный анализ на ревматоидный фактор лишь говорит о том, что его нет в повышенной концентрации. Определенное же количество этого параметра все равно присутствует в плазме крови. Количество ревматоидного фактора в пределах 25 – 30 МЕ (международных единиц) на миллилитр крови оценивается как негативный результат. Необходимо сразу отметить, что каждая лаборатория оперирует своими пределами.
Потому как часто бывают ложноположительные и ложноотрицательные результаты анализ повторяют несколько раз. Даже если несколько сделанных подряд анализов не выявляют наличие этого фактора, это не исключает ревматоидный артрит. Если есть другие обязательные критерии для постановки диагноза, то он ставится на их основании.
Как проявляется ювенильный ревматоидный артрит
Ювенильный ревматоидный артрит проявляется множественными суставными и внесуставными симптомами. Он является формой ревматоидного артрита, который проявляется у детей и подростков.
Проявлениями ювенильного ревматоидного артрита являются:
поражение крупных и средних суставов;
повышенная температура;
полиморфная сыпь;
поражение почек;
поражение сердца;
поражение легких;
гепатолиенальный синдром;
лимфаденопатия.
Поражение крупных и средних суставов
 В отличие от взрослых, у которых поражаются мелкие суставы, у детей при ревматоидном артрите мишенью являются крупные суставы. Чаще всего поражаются коленные, голеностопные, локтевые и височно-челюстные суставы. При этом отмечается симметричное вовлечение нескольких суставов, то есть полиартрит. Но также встречается и поражение двух – трех суставов (что бывает реже) – олигоартрит. Поражение одного единственного сустава, или же моноартрит, не характерно для данного заболевания. Ювенильный артрит сопровождается местной припухлостью, болью, а иногда и деформацией сустава. Однако необходимо отметить, что, в основном, течение артрита в 80 – 90 процентах случаев относительно благоприятное. Лишь в 20 – 10 процентах отмечаются тяжелые деструктивные изменения. В основном, это происходит в тазобедренных и височно-нижнечелюстных суставах.
В отличие от взрослых, у которых поражаются мелкие суставы, у детей при ревматоидном артрите мишенью являются крупные суставы. Чаще всего поражаются коленные, голеностопные, локтевые и височно-челюстные суставы. При этом отмечается симметричное вовлечение нескольких суставов, то есть полиартрит. Но также встречается и поражение двух – трех суставов (что бывает реже) – олигоартрит. Поражение одного единственного сустава, или же моноартрит, не характерно для данного заболевания. Ювенильный артрит сопровождается местной припухлостью, болью, а иногда и деформацией сустава. Однако необходимо отметить, что, в основном, течение артрита в 80 – 90 процентах случаев относительно благоприятное. Лишь в 20 – 10 процентах отмечаются тяжелые деструктивные изменения. В основном, это происходит в тазобедренных и височно-нижнечелюстных суставах.Болезненность в суставах возникает как в состоянии покоя, так и при движении. Однако очень часто дети не могут описать характер боли. Кожа над пораженными суставами часто изменена, а именно становится бледной и сухой. Также присутствуют изменения со стороны мышц - мышцы, прикрепленные к пораженным суставам, быстро атрофируются (становятся тонкими и теряют свои функции).
Те суставы, в которых происходят деструктивные изменения, быстро деформируются. Суставные поверхности костей образуют единое костное сращение, в результате чего сустав становится неподвижным. Такой феномен называется анкилозом.
Повышенная температура
Полиморфная сыпь
Сыпь при ювенильном ревматоидном артрите бывает следующих видов:
пятнистая сыпь;
сыпь в виде крапивницы;
геморрагическая сыпь;
папулезная сыпь.
Поражение почек
Поражение сердца
При ювенильном ревматоидном артрите может поражаться как сердечная мышца, так и оболочки, покрывающие сердце. В первом случае заболевание протекает в виде миокардита. Миокардит сопровождается слабостью и неполноценностью сердечной деятельности.
Сердце, которое в норме выполняет функцию насоса в организме (прокачивает кровь по всему телу), в этом случае не способно обеспечивать кислородом весь организм. Дети предъявляют жалобы на слабость, одышку, быструю утомляемость.
Также при ревматоидном артрите может повреждаться и перикард с развитием перикардита. Вовлечение в патологический процесс и сердечной мышцы, и перикарда, называется миоперикардитом.Поражение легких
Гепатолиенальный синдром
Лимфаденопатия
Ювенильный ревматоидный артрит может протекать в нескольких вариантах:
- олигоартикулярный вариант – с поражением двух – трех, но не более четырех суставов;
- полиартикулярный вариант – с поражением более четырех суставов;
- системный вариант - с поражением и внутренних органов, и суставов.
На долю первого варианта приходится 50 процентов случаев, на долю второго – 30 процентов, и третий вариант составляет 20 процентов.
Каковы первые симптомы ревматоидного артрита
Первые симптомы ревматоидного артрита очень разнообразны. В около 60 процентах случаев болезнь начинается постепенно, с появлением признаков общей интоксикации организма и нарастанием основных симптомов в течение нескольких месяцев. У 30 – 40 процентов больных начальная симптоматика ревматоидного артрита ограничивается местными признаками воспаления суставов.
Все начальные симптомы ревматоидного артрита можно разделить на три основные группы.Группами первых симптомов ревматоидного артрита являются:
симптомы общей интоксикации организма;
симптомы суставных поражений;
симптомы внесуставных поражений.
Симптомы общей интоксикации организма
Симптомами общей интоксикации организма при ревматоидном артрите являются:
общая усталость;
слабость во всем теле;
разбитость;
ломота во всех суставах и костях;
ноющие боли в мышцах, которые могут сохраняться длительное время;
бледность кожи лица и конечностей;
похолодание ладоней и стоп;
потливость ладоней и стоп;
снижение или потеря аппетита;
снижение массы тела;
повышенная температура тела до 37,5 – 38 градусов;
озноб;
увеличение периферических лимфатических узлов.
Интоксикационные симптомы появляются с некоторой периодичностью. Степень их проявления напрямую зависит от общего состояния организма больного. При обострении хронических болезней или снижении иммунитета эта симптоматика усиливается.
Симптомы суставных поражений
Первыми симптомами суставных поражений при ревматоидном артрите являются:
артрит;
утренняя скованность;
боль в суставе;
уменьшение амплитуды движений.
Артрит
- Артрит представляет собой воспаление всех тканей, формирующих и окружающих сустав.
- Суставы, пораженные при ревматоидном артрите, различны по расположению и количеству.
- У более 65 процентов больных начало заболевания проявляется полиартритом. Обычно он симметричный и обхватывает мелкие суставы пальцев рук и ног.
- Артрит характеризуется рядом местных неспецифических симптомов.
Неспецифическими симптомами воспаления сустава при ревматоидном артрите являются:
болезненность сустава при пальпации (ощупывании);
припухлость сустава и прикрепленных к нему сухожилий;
повышение местной температуры;
иногда легкое покраснение кожи вокруг сустава.
Утренняя скованность
 Утренняя скованность возникает в первые минуты после пробуждения и длится до 1 – 2 часов и более. После длительного пребывания в покое в суставах накапливается воспалительная жидкость, за счет которой увеличивается периартикулярный отек. Движения в пораженных суставах ограничены и вызывают сильные боли. Некоторые больные сравнивают утреннюю скованность с «ощущением затекшего тела», «тесными перчатками» или «тесным корсетом».
Утренняя скованность возникает в первые минуты после пробуждения и длится до 1 – 2 часов и более. После длительного пребывания в покое в суставах накапливается воспалительная жидкость, за счет которой увеличивается периартикулярный отек. Движения в пораженных суставах ограничены и вызывают сильные боли. Некоторые больные сравнивают утреннюю скованность с «ощущением затекшего тела», «тесными перчатками» или «тесным корсетом».Боль в суставе
Уменьшение амплитуды движений
Симптомы внесуставных поражений
Симптомами внесуставных поражений, которые могут появиться в начале заболевания, являются:
подкожные узелки;
поражение мышц;
васкулит (воспаление сосудов) кожи.
Подкожные узелки
Поражение мышц
Васкулит кожи
Ревматический артрит, который дебютирует с поражением суставов нижних конечностей, иногда сопровождается тяжелым васкулитом в виде кожных язв на ногах.
Какие существуют стадии ревматоидного артрита
 Существует несколько вариантов стадий ревматоидного артрита. Так, есть клинические стадии и рентгенологические стадии этого заболевания.
Существует несколько вариантов стадий ревматоидного артрита. Так, есть клинические стадии и рентгенологические стадии этого заболевания.Клиническими стадиями ревматоидного артрита являются:
- первая стадия – проявляется отеком синовиальной сумки сустава, который вызывает боль, местную температуру и припухлость возле сустава;
- вторая стадия – клетки синовиальной оболочки под влиянием воспалительных ферментов начинают делиться, что приводит к уплотнению суставной сумки;
- третья стадия – происходит деформация сустава (или суставов) и потеря его подвижности.
Выделяют следующие клинические стадии ревматоидного артрита по времени:
- Ранняя стадия – длится первые шесть месяцев. В этой стадии нет основных симптомов заболевания, а проявляется она периодической температурой и лимфаденопатией.
- Развернутая стадия – длится от шести месяцев до двух лет. Она характеризуется развернутыми клиническими проявлениями - появляется припухлость и боль в суставах, отмечаются изменения со стороны некоторых внутренних органов.
- Поздняя стадия – спустя два года и более от начала заболевания. Начинают развиваться осложнения.
Выделяют следующие рентгенологические стадии ревматоидного артрита:
- Стадия ранних рентгенологических изменений – характеризуется уплотнением мягких тканей и развитием околосуставного остеопороза. На рентгенологической пленке это выглядит в виде повышенной прозрачности кости.
- Стадия умеренных рентгенологических изменений – характеризуется нарастанием остеопороза и добавлением кистообразных образований в трубчатых костях. Также на этой стадии суставная щель начинает сужаться.
- Стадия выраженных рентгенологических изменений – проявляется наличием деструктивных изменений. Особенностью этой стадии является появление деформаций, вывихов и подвывихов в воспаленных суставах.
- Стадия анкилоза – заключается в развитии костных срастаний (анкилозов) в суставах, как правило, в суставах запястий.
Внимание! Все статьи носят исключительно информационный характер. Не занимайтесь самолечением, обратитесь за подробной консультацией к специалисту. Здоровье и медицина: pomedicine.ru
- Нехватка магния в организме
- Прорыв в лечении цистита
- Чем опасны ночные смены
- Показания горячего укола
- Аспирин снижает вероятность развития РПЖ